Аденоиды, правильнее называть их «аденоидные вегетации», – патологическое увеличение носоглоточной миндалины, которая хорошо развита в детском возрасте. В норме, после 12 лет, она должна уменьшаться, полностью атрофируясь (исчезая) у взрослых. Но так происходит не всегда.
Функции миндалин
В организме человека есть шесть миндалин, расположенных в области глотки: две трубных, две небных, язычная и носоглоточная. Они образуют так называемое кольцо Пирогова, которое выполняет защитную функцию, служа барьером для проникновения инфекции в организм.
Сами миндалины – это небольшие скопления лимфоидной ткани, где образуются лимфоциты, играющие важную роль в формировании иммунитета. При попадании в организм болезнетворных бактерий и вирусов (со вдохом воздуха, с пищей или водой) лимфоциты в миндалинах начинают вырабатываться, уничтожая микроорганизмы.
В возрасте 3-7 лет нагрузка на миндалины заметно возрастает, так как ребенок начинает активно общаться с другими детьми и взрослыми, посещает детские учреждения. При этом происходит непреднамеренный обмен различными микроорганизмами, в том числе и патогенными. Зачастую, при ослабленном иммунитете, миндалины не справляются с нагрузкой. Поэтому они гипертрофируются (увеличиваются в размерах), пытаясь выработать как можно больше лимфоцитов. Со временем может начаться воспаление – возникает аденоидит. Это способствует проникновению микробов в организм и их дальнейшему распространению по дыхательным путям.
В норме после каждого заболевания миндалины постепенно возвращаются к своим прежним размерам. Но если ребенок страдает частыми простудами, миндалины не успевают принять свою обычную форму и снова начинают расти.
Этот патологический рост возобновляется с каждым новым заболеванием, пока миндалины не перекрывают полностью просвет носоглотки, мешая свободному носовому дыханию ребенка. И только с наступлением теплого времени года размеры миндалин могут прийти к норме самостоятельно.
Причины развития аденоидов
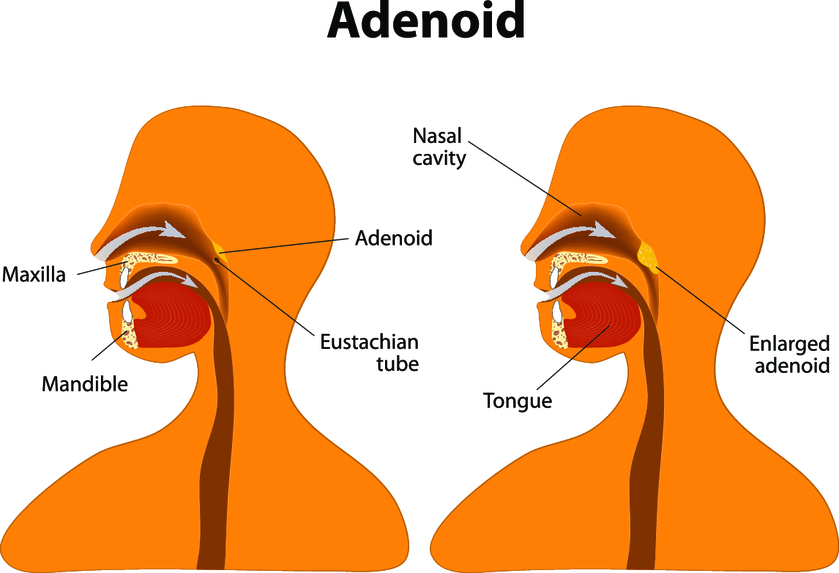
Аденоиды (разрастания миндалин) возникают в результате патологических процессов, при которых поражаются слизистая оболочка носа и миндалин, что приводит к затрудненному дыханию.
Основные причины таких процессов:
- частые воспаления верхних дыхательных путей (риниты, синуситы, ларингиты, фарингиты, особенно вирусной этиологии);
- общие детские инфекционные заболевания (корь, краснуха, скарлатина, грипп, дифтерия, коклюш);
- конституционные особенности ребенка;
- наследственная предрасположенность (лимфатизм, лимфатический диатез), которая возникает вследствие нарушений в строении эндокринной и лимфатической систем; также она встречается у детей, родители которых страдали от тех же проблем;
- патология беременности (гипоксия плода, вирусные инфекции в первые 7-9 недель беременности, прием антибиотиков или других токсических лекарств на протяжении всей беременности);
- патология родов (родовая травма, асфиксия плода);
- профилактические прививки;
- злоупотребление сладкими продуктами или пищей, которая содержит многочисленные химические добавки;
- аллергические реакции у ребенка или в семейном анамнезе;
- иммунодефицитные состояния (ослабление иммунной системы);
- неблагоприятный экологический фон в доме и в городе, где проживает ребенок: загазованность, сильная запыленность, чрезмерно сухой воздух в доме во время отопительного периода, использование средств бытовой химии, некачественного токсического пластика и др.
Симптомы наличия аденоидов
Основными признаками аденоидов можно назвать следующие:
- частый длительный насморк, который с трудом поддается лечению;
- затрудненное носовое дыхание даже при отсутствии насморка;
- постоянные слизистые выделения из носа, которые приводят к раздражению кожи вокруг носа и на верхней губе;
- вдохи с открытым ртом, нижняя челюсть при этом отвисает, носогубные складки сглаживаются, лицо приобретает безразличное выражение;
- беспокойный и поверхностный сон малыша;
- храп и сопение во сне, иногда – задержка дыхания;
- приступы ночного удушья, характерные для аденоидов второй-третьей степени;
- постоянный сухой кашель по утрам;
- непроизвольные движения: нервный тик и моргание;
- изменения в манере говорить: речь становится гнусавой и неразборчивой, меняется тембр голоса;
- вялость, апатия;
- быстрая утомляемость, раздражительность, резкие смены настроения, вплоть до слез;
- жалобы на головную боль, которая возникает из-за недостатка поступления кислорода в головной мозг;
- снижение слуха – ребенок часто переспрашивает.
Врачи-отоларингологи различают три степени аденоидов:
1 степень – носоглоточная миндалина разрослась незначительно и перекрывает носовые ходы только на 1/3. При этом ребенок не испытывает проблем с дыханием через нос. Лишь в горизонтальном положении возникают незначительные затруднения дыхания.
2 степень – лимфоидная ткань миндалины увеличилась настолько, что закрывает половину просвета носовых ходов. Поэтому ребенку приходится дышать ртом не только ночью, но и днем. Появляется ночной храп, и речь становится неразборчивой.
3 степень – аденоидные вегетации полностью перекрывают носовые ходы, и движение воздуха становится невозможным. Ребенок круглосуточно дышит только ртом.
Осложнения

Если разрастания аденоидов вовремя не остановить, может появиться ряд осложнений:
- Частые простудные заболевания, в том числе острая ангина и бронхит, т.к. аденоиды являются постоянным очагом инфекции. К тому же воздух, попадающий прямо в легкие, не очищается и не согревается.
- Воспаления околоносовых пазух из-за затрудненного дыхания и застойных явлений (сформировавшаяся теплая и влажная среда является прекрасным местом для размножения болезнетворных бактерий).
- Развитие хронических форм тонзиллита, ринита и гайморита. В ряде случаев инфекция спускается ниже, так как слизь и гной, постоянно стекают в носоглотку; возникают фарингиты, ларингиты, трахеиты и бронхиты.
- Острый или хронический аденоидит – воспаление аденоидов. При острой форме повышается температура тела, воспаляются близлежащие лимфатические узлы, и появляются обильные слизисто-гнойные выделения из носа. Хроническая форма проявляется незначительным повышением температуры и явлениями интоксикации – утомляемостью, вялостью, снижением аппетита, плохим сном и головной болью.
- Изменения челюстно-лицевого скелета: из-за нарушения роста костей у ребенка появляется характерное «аденоидное лицо».
- Неправильное развитие грудной клетки, которая приобретает форму «куриной груди» из-за постоянного поверхностного дыхания.
- Нарушение прикуса из-за удлинения нижней челюсти.
- Изменения в формуле крови – снижается уровень гемоглобина и количество эритроцитов; в то же время увеличивается количество лейкоцитов.
- Нефрит и другие нарушения функции почек.
- Расстройства в работе желудочно-кишечного тракта из-за частого сглатывания слизистых выделений, стекающих по задней стенке глотки: снижение аппетита, диарея или запоры.
- Увеличение аденоидов часто сопровождается гипертрофией небных миндалин. При этом могут возникать проблемы с глотанием пищи и затруднение дыхания не только через нос, но и через рот.
- Нарушения речи.
- Ночное недержание мочи.
- Гормональные нарушения.
- Искривление позвоночника.
- Ухудшение слуха до тугоухости, которая может достигать средней степени тяжести. Она развивается из-за перекрытия разросшимися аденоидами евстахиевой трубы, что затрудняет прохождение воздуха в ухо, и барабанная перепонка становится менее подвижной.
- Отиты (разросшаяся ткань миндалины, перекрывая устье евстахиевой трубы, создает отличные условия для проникновения и размножения бактерий в полости среднего уха).
- Приступы бронхиальной астмы.
- Вследствие затрудненного дыхания и недостаточной вентиляции легких в головной мозг поступает сниженное количество кислорода, что негативно отражается на работе центральной нервной системы: появляются сонливость и раздражительность, снижение памяти, повышенная утомляемость, рассеянное внимание.
Диагностика
Опытному врачу не составит труда поставить правильный диагноз. Иногда достаточно просто взглянуть на ребенка, чтобы заподозрить наличие аденоидов. И все же для уточнения диагноза необходимо провести полное обследование, которое состоит из нескольких этапов:
- Сбор жалоб малыша и семейного анамнеза.
- Пальцевое исследование носоглотки.
- Передняя и задняя риноскопия (осмотр с помощью специального зеркала).
- Рентгенография носоглотки. Этот метод несовершенен: он всего лишь покажет, есть ли аденоидные разрастания. Однако при наличии воспалительного процесса, отека, гноя или слизи рентгеновский снимок может ошибочно показать просто увеличенные тени миндалин. К тому же приходится лишний раз подвергать ребенка небезвредному облучению.
- Самые современные методы – эндоскопия и компьютерная томография – с высокой точностью определяют не только степень разрастания аденоидов, но и причину их увеличения (гипертрофия или воспаление), характер процесса, наличие отека, гноя, слизи на аденоидах, а также состояние соседних органов.
Непосредственный осмотр ЛОР-врача не всегда может дать результаты. Особенно если используются устаревшие методы – пальцевое исследование (ощупывание пальцем носоглоточной миндалины) и передняя и задняя риноскопия (часто вызывает рвотный рефлекс у ребенка). Оба метода весьма болезненны и неприятны для малыша, который, однажды пройдя подобную процедуру, во второй раз рот для осмотра уже не откроет.
Наиболее информативный метод диагностики – эндоскопия, но и он имеет ряд своих недостатков. Суть метода заключается во введении тонкой длинной трубки с камерой на конце в полость носа. Поскольку эта процедура довольно неприятна и болезненна, ребенку необходимо обезболить слизистую. Для этого обычно используется лидокаин в аэрозоле. Однако он может вызвать раздражение слизистой или даже аллергическую реакцию. Поэтому, если родители знают, что у ребенка аллергия на этот препарат, то от эндоскопии лучше отказаться. В случае, когда взрослые не уверены в наличии у ребенка аллергии на лидокаин, можно попросить сделать пробу перед обследованием.
Лечение аденоидов
В зависимости от степени разрастания и наличия осложнений лечение может быть как консервативным, так и хирургическим.
Консервативное лечение проводится, когда степень увеличения миндалин невелика или имеются противопоказания к операции.
Консервативная терапия проводится сразу в нескольких направлениях:
- местное лечение:
– закапывание противовоспалительных и сосудосуживающих препаратов (растворы нафтизина, галазолина, санорина и др.) на протяжении 5-7 дней;
— промывание носовой полости лекарственными средствами (протарголом, колларголом, риносептом, альбуцидом, фурацилином) или настоями трав (ромашки, эвкалипта, хвоща полевого и др.);
— использование препаратов для местного повышения иммунитета – имудон и ИРС-19.
- общеукрепляющее лечение:
— поливитамины с микроэлементами;
— антигистаминные препараты (супрастин, кларитин, зиртек и др.);
— иммуностимуляторы (настойка эхинацеи, женьшеня и др.);
- физиотерапия:
— гелий-неоновый лазер (до 10 интраназальных процедур);
— УФО (до 10 эндоназальных процедур);
— электрофорез с использованием растворов димедрола и калия йодида;
— УВЧ на область носа;
— соляная лампа.
- курортотерапия – лечение в санаториях (черноморское побережье Крыма и Кавказа);
- лазеротерапия – повышение иммунитета и прекращение воспалительных процессов в аденоидах, исчезновение отечности тканей;
- озонотерапия;
- фитотерапия – лечение лекарственными травами и их сборами;
- использование гомеопатических препаратов – безопасный, но индивидуальный метод лечения, который помогает не всем. Для эффективного лечения эти средства должны быть подобраны ребенку опытным врачом-гомеопатом. Однако описано немало случаев излечения аденоидов и готовым препаратом «ИОВ-малыш», который можно приобрести в гомеопатических аптеках. Также заслуживает внимание гомеопатический препарат ТУЯ-ГФ;
- занятия дыхательной гимнастикой, массаж воротниковой зоны и лица.
Рацион ребенка должен быть насыщен витаминами. Употребление в пищу низкоаллергичных фруктов и овощей, молочнокислых продуктов необходимо.
Хирургическое лечение – аденотомия (иссечение аденоидных разрастаний) – проводится в стационаре под местным или общим наркозом.
Показания к аденотомии:
- неэффективность консервативного лечения;
- частые рецидивы аденоидита (до 4-х раз в год);
- развитие осложнений – артритов, гломерулонефритов, васкулита или ревматизма;
- затруднение носового дыхания, которое постоянно приводит к развитию гайморитов, синуситов и отитов, при этом консервативное лечение не дало желаемых результатов;
- нарушения сна;
- остановки дыхания в ночное время;
- постоянные отиты и выраженные нарушения слуха;
- деформация челюстно-лицевого скелета («аденоидное лицо») и грудной клетки.
Противопоказания к удалению аденоидов:
- врожденные аномалии развития твердого и мягкого неба;
- заболевания, которые сопровождаются повышенной склонностью к кровотечениям;
- болезни крови;
- инфекционные заболевания;
- тяжелые сердечно-сосудистые заболевания;
- кожные болезни;
- бронхиальная астма;
- воспаление аденоидов – аденоидит;
- тяжелая аллергия;
- возраст до 3-х лет (только по строгим показаниям).
Запрещено проводить операции в период эпидемии гриппа и в течение месяца после профилактической прививки.
В послеоперационном периоде возможны преходящие нарушения слуха: заложенность ушей, развитие отита и повышение температуры.
После операции возможны и осложнения:
- повторное разрастание аденоидов (причина – погрешность в проведении операции, ранний возраст ребенка, аллергия, наследственная склонность к разрастанию лимфоидной ткани);
- кровотечение;
- расстройства в работе пищеварительного тракта: рвота сгустками крови, боли в животе, нарушение стула из-за того, что малыш мог наглотаться крови;
- преходящая гнусавость голоса вследствие послеоперационного отека.
Чтобы избежать кровотечений, нужно соблюдать несколько правил:
- ограничивать двигательную активность, физические нагрузки и занятия спортом в течение 2-4 недель после операции;
- готовить жидкую пищу – теплую, богатую витаминами;
- не купать ребенка в теплой воде в течение трех дней после операции, не давать ему перегреваться на солнце, избегать душных помещений;
- в течение пяти дней дважды в день обрабатывать раны сосудосуживающими препаратами (санорин, називин, назол, галазолин, ксимелин и др.). Параллельно применяют лекарства, обладающие вяжущими действиями (протаргол, колларгол), на протяжении 10 дней;
- при повышении температуры тела в послеоперационном периоде не давать ребенку ацетилсалициловую кислоту (она может спровоцировать кровотечение).
Повторную аденотомию не проводят.
Нужна ли операция?
Удаление аденоидов, которое сегодня в России поставлено на поток, за рубежом проводится в самых редких случаях и только по определенным показаниям. Аденотомия не решает всех проблем со здоровьем малыша.
Хотя аденоиды и являются очагом инфекции, их удаление не является гарантией полного выздоровления ребенка. Рассадник микроорганизмов через некоторое время может обнаружиться в ухе, в носу или придаточных пазухах.
Поэтому лучше всего определить, где локализуется воспаление и какие микроорганизмы его вызывают. Для этого проводится бактериальный посев мазка с определением чувствительности к антибиотикам. Результаты анализа можно получить уже через неделю, после чего врач назначает консервативное лечение теми антибактериальными препаратами, чувствительность к которым выявлена с помощью анализа. Это самый эффективный способ лечения, чаще всего он помогает избежать ненужной операции.
Удаление аденоидов может привести к ослаблению иммунной системы и нарушениям в ее деятельности. Ведь аденоиды, как и остальные миндалины, вместе с 200 пейеровыми бляшками (небольшие железки, состоящие из лимфоидной ткани) входят в состав лимфоэпителиальной системы, отвечающей за выработку иммунитета. И если одно звено в виде аденоидов удалить, неизбежен сбой системы, а также нарушения в ее работе.
Вывод напрашивается сам собой. Удалить аденоиды можно. Но перед этим лучше всего попытаться использовать все известные методы консервативного лечения, чтобы не подвергать ребенка излишним неприятным процедурам. К тому же в некоторых случаях после удаления аденоиды снова разрастались (см. выше), и, следовательно, операция была бесполезной.
Поэтому, прежде чем соглашаться на операцию, следует проконсультировать ребенка у нескольких ЛОР-врачей, посетить иммунолога, аллерголога и гомеопата – постараться помочь малышу без операции.
Нельзя заниматься самолечением, нельзя использовать в терапии только народную медицину. Весь курс лечения, схемы и методы назначает только врач. И только с его разрешения можно применять народные рецепты.
Цель родителей и врачей – восстановить нормальное носовое дыхание у ребенка, а не любой ценой избавиться от аденоидов.
Профилактика
Комплекс профилактических мер против развития аденоидов в первую очередь направлен на закаливание организма:
- длительные прогулки на свежем воздухе, при которых малыш не должен ни мерзнуть, ни перегреваться;
- регулярные занятия утренней гимнастикой и спортом, особенно легкой атлетикой, теннисом и плаванием, так как при этих видах спорта активно работают и развиваются органы дыхания;
- соблюдение оптимального температурного режима в квартире; увлажнение воздуха в комнатах во время отопительного периода;
- употребление пищи, богатой витаминами и микроэлементами, причем перекармливать ребенка нежелательно.
Все эти мероприятия направлены на укрепление иммунной системы. Выполняя их вместе с ребенком, родители, несомненно, и сами почувствуют себя лучше.
К какому врачу обратиться
Первоначальный осмотр и диагностику может провести семейный врач или педиатр. Обязательно назначается консультация ЛОР-врача, который и определяет тактику лечения ребенка. Дополнительно можно показать малыша аллергологу и иммунологу, так как нарушение иммунитета — нередкая причина частых инфекций, ведущих к аденоидам. При развитии осложнений их лечат профильные специалисты — ревматолог, нефролог, уролог, пульмонолог и другие.
