Синдром удлиненного интервала QT (LQT) – врожденная или приобретенная кардиальная патология, для которой характерно удлинение соответствующего интервала на электрокардиограмме, наличие повторных синкопальных состояний и высокого риска внезапной смерти вследствие развития злокачественных аритмий. Врожденный вариант синдрома встречается во всех этнических группах с частотой от 1:2000 до 1:2500. Несколько чаще страдают от него лица женского пола. Распространенность приобретенного синдрома колеблется от 2,5 до 4 случаев на 1 млн человек. В нашей статье рассмотрим, почему возникает LQT, какие симптомы вызывает, чем он опасен, и как его лечить.
Заболевание известно с конца 19 века, когда впервые было описано в медицинской литературе наблюдение за девочкой с врожденной глухотой и частыми обморочными состояниями, возникающими при сильном волнении (1856 г., Meissner). Позже была выявлена его элетрокардиографическая картина (1953 г., Moller). В настоящее время изучение этого синдрома и поиск эффективных методов его лечения продолжается.
Причины врожденного синдрома
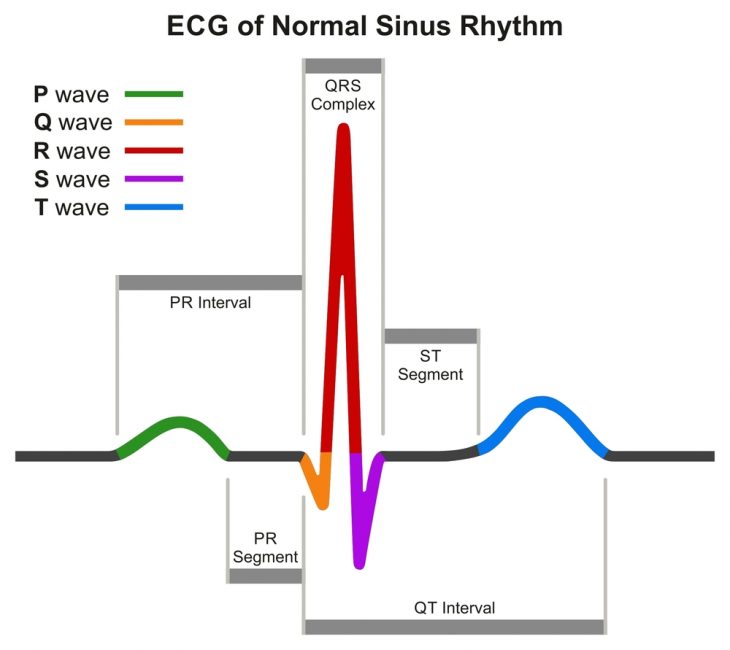
В основе наследственного варианта синдрома лежат мутации генов, кодирующих функции белковых молекул ионных каналов в сердечной мышце. В настоящее время известно более 180 таких мутаций в 7 генах, которые расположены в 3, 7, 11 и 21-й хромосомах. В большинстве случаев они нарушают работу калиевых и натриевых каналов, реже – кальциевых каналов и специфических строительных белков. Это приводит к возрастанию длительности потенциала действия в кардиомиоцитах, инициирующему появление желудочковой тахикардии типа «пируэт», которая может переходить в фибрилляцию желудочков.
Процессы деполяризации и реполяризации, возникающие вследствие движения электролитов в клетку из внеклеточного пространства и обратно, на ЭКГ отражает интервал QT, который удлиняется при данной патологии.
В клинической практике выделяют 3 основных варианта наследственного синдрома:
- Романо-Уорда (характеризуется изолированным удлинением QT, передается от родителей с доминантными генами);
- Джервелла-Ланге-Нильсена (наследуется по аутосомно-рецессивному типу и сочетается с врожденной глухотой);
- аутосомно-доминантный вариант с экстракардиальными проявлениями.
Последний из них может проявить себя в виде:
- синдрома Андерсена-Тавила (удлинение QT сочетается с выраженной U-волной, желудочковой тахикардией, аномалиями развития костной системы, гипер- или гипокалиемическим периодическим параличом);
- синдрома Тимоти (синдактилия, врожденные сердечные аномалии, разные нарушения проводимости, крайне высокий риск внезапного летального исхода).
Приобретенная форма
Ранее считалось, что возникновение приобретенного синдрома LQT связано с нарушением работы ионных каналов, которое вызывает не мутация, а воздействие каких-либо внешних или внутренних факторов. Это утверждение справедливо, но доказано, что способствует развитию патологического процесса генетический дефект. При этом приобретенный синдром сложно разграничить с врожденной патологией, так как они имеют много общего. Обычно данная патология длительное время остается незамеченной и проявляет себя в неблагоприятных условиях, например под действием стресса или физических нагрузок. К факторам, способствующим удлинению интервала QT, относят:
- прием лекарственных средств (ниже рассмотрим, каких именно);
- электролитные нарушения (недостаток калия, натрия, магния);
- нарушения сердечного ритма;
- ишемическая болезнь сердца;
- миокардиты;
- гипертрофическая кардиомиопатия;
- заболевания нервной системы (травмы, инфекции, опухоли);
- изменение гормонального статуса (сахарный диабет, патология щитовидной железы или надпочечников);
- алкоголизм;
- голодание и др.
Особую опасность представляет воздействие на восприимчивый организм нескольких факторов риска.
Группы препаратов, способных влиять на длину интервала QT
В связи с тем, что синдром LQT может быть вызван прямым воздействием лекарственных препаратов, а их отмена часто приводит к нормализации всех показателей, рассмотрим подробнее, какие лекарственные средства могут изменять длину интервала QT:
- антиаритмики (амиодарон, новокаинамид, соталол, пропафенон, дизопирамид);
- антибиотики (эритромицин, спирамицин, кларитромицин, изониазид);
- антигистаминные препараты (эбастин, астемизол);
- анестетики;
- антимикотики (флуконазол, кетоконазол);
- противоопухолевые препараты;
- психотропные средства (дроперидол, амитриптилин);
- диуретики (индапамид) и др.
Их нельзя назначать лицам, уже имеющим удлинение этого интервала. А при позднем дебюте болезни обязательно исключается их роль как провоцирующего фактора.
Клинические проявления

Клиническая картина синдрома отличается полиморфизмом симптомов. Их выраженность может варьировать от легкого головокружения до потери сознания и внезапной смерти. Иногда последняя может выступать в роли первого признака болезни. Наиболее типичными проявлениями данной патологии считаются:
- приступы потери сознания;
- врожденная глухота;
- случаи внезапной смерти в семье;
- изменения на электрокардиограмме (QT более 450 мс, альтернация зубца Т, желудочковая тахикардия по типу «пируэт», замедление частоты сердечных сокращений).
При врожденных вариантах синдрома могут выявляться другие, характерные только для него симптомы.
Следует обратить внимание, что синкопальные состояния при данной патологии имеют свои особенности:
- возникают на фоне стресса, под действием сильных звуковых раздражителей (будильник, телефонный звонок), физической активности, занятий спортом (плавание, ныряние), во время резкого пробуждения от ночного сна, у женщин – после родов;
- наличие симптомов, предшествующих потере сознания (головокружение, резкая слабость, звон в ушах, потемнение в глазах, ощущение сердцебиения, тяжести за грудиной);
- быстрое восстановление сознания при благоприятном исходе;
- отсутствие амнезии и изменений личности (как при эпилепсии).
Иногда потеря сознания может сопровождаться судорогами и непроизвольным мочеиспусканием. В таких случаях проводится дифференциальная диагностика с эпилептическими припадками.
Течение патологического процесса у каждого больного может иметь определенные различия. Оно зависит как от генотипа, так и от условий жизни. Наиболее распространенными считаются следующие его варианты:
- синкопе, возникающие на фоне удлинения интервала QT;
- изолированное удлинение этого интервала;
- синкопе в отсутствие изменений на ЭКГ;
- полное отсутствие симптомов (высокий риск внезапной смерти без фенотипических проявлений заболевания).
Наиболее неблагоприятный вариант течения осложняется развитием фибрилляции желудочков и остановкой сердца.
При врожденных вариантах болезни обмороки появляются в детском возрасте (5-15 лет). Причем их возникновение у детей дошкольного возраста – прогностически неблагоприятный признак. А пароксизм желудочковой тахикардии, потребовавший оказания неотложной помощи, увеличивает вероятность повторной остановки сердца в ближайшее время в 10 раз.
Пациенты с синдромом удлиненного интервала QT, имеющим бессимптомное течение, могут не знать о своем диагнозе и иметь нормальную продолжительность жизни, но передавать мутацию по наследству своим детям. Такое течение наблюдается очень часто.
Принципы диагностики
Диагностика синдрома базируется на клинических данных и результатах электрокардиографии. Дополнительную информацию врачу предоставляет холтеровское мониторирование.
С учетом того, что поставить диагноз не всегда легко, разработаны большие и малые диагностические критерии. К последним относят:
- отсутствие слуха с рождения;
- изменчивость зубца Т в разных отведениях (на электрокардиограмме);
- нарушение процессов реполяризации миокарда желудочков;
- низкая частота сердечных сокращений.
Среди больших критериев выделяют:
- удлинение корригированного интервала QT более 450 мс в покое;
- эпизоды потери сознания;
- случаи болезни в семье.
Диагноз считается достоверным при наличии двух больших или одного большого и двух малых критериев.
Лечение

Основным направлением лечения таких больных является предупреждение злокачественных аритмий и остановки сердца.
Все лица, имеющие удлиненный интервал QT, должны избегать:
- стрессовых ситуаций;
- занятий спортом;
- тяжелых физических нагрузок;
- приема препаратов, увеличивающих длину этого интервала.
Из медикаментов при этом синдроме обычно назначаются:
- β-адреноблокаторы;
- препараты магния и калия;
- мексилетин или флекаинид (в низких дозах).
При неэффективности консервативной терапии прибегают к симпатической денервации или имплантации кардиовертера-дефибриллятора. Последнее особенно важно у больных с высоким риском внезапной сердечной смерти и перенесшим реанимационные мероприятия.
Лицам с отсутствием симптомов, но с изменениями на ЭКГ при наличии неблагоприятных факторов должно проводиться профилактическое лечение β-адреноблокаторами. Также оправдано назначение этих лекарств в послеродовом периоде у женщин, не имеющих ЭКГ-признаков данной патологии, при наличии случаев болезни среди близких родственников.
Заключение
При отсутствии лечения синдром удлиненного интервала QT нередко имеет неблагоприятный исход. Уровень летальности среди больных составляет около 20 % в течение первого года после постановки диагноза и около 50 % в последующие 10 лет. При этом сохранить жизнь человеку позволяет ранняя диагностика и правильное лечение. Современная тактика ведения таких пациентов снижает риск внезапной смерти почти в 10 раз.
Нужно учитывать, что истинный синдром удлиненного QT – редкое заболевание, требующее генетического исследования и другой диагностики. Только по наличию изменений на ЭКГ или суточного мониторирования диагноз поставить нельзя.
О синдроме удлиненного интервала QT в программе «Жить здорово!» с Еленой Малышевой (см. с 31:55 мин.):
