Гормонально-активные опухоли надпочечников – это группа сложных эндокринологических заболеваний как доброкачественной, так и злокачественной природы. Эти новообразования могут брать начало и в мозговом, и в корковом слое надпочечников, вызывая повышение в крови уровня тех или иных гормонов и в зависимости от этого проявляясь различными клиническими синдромами.
Различают 5 основных видов гормонпродуцирующих опухолей надпочечников, это:
- кортикостерома (глюкостерома);
- андростерома;
- кортикоэстрома;
- альдостерома (синдром Конна);
- феохромоцитома.
В данной статье читатель ознакомится с первыми тремя видами опухолей.
Кортикостерома (глюкостерома)
Среди всех гормонально-активных опухолей надпочечников глюкостерома встречается наиболее часто, составляя почти треть случаев. В 70% новообразование протекает доброкачественно, но у трети больных характеризуется злокачественным течением. Чаще диагностируется у женщин, нежели у мужчин. Встречается и у детей, причем у данной категории больных опухоль, как правило, злокачественная.
Глюкостерома – это опухоль мозгового слоя надпочечников, вызывающая повышение уровня стероидных гормонов, в первую очередь кортизола, в крови. В некоторой степени может быть повышено содержание в крови и других гормонов: альдостерона и андрогенов.
Патоморфология глюкостеромы
Повышение уровня стероидных гормонов в крови происходит независимо от центра его регуляции, гипоталамо-гипофизарной системы. Однако повышенная их секреция угнетает выделение АКТГ аденогипофизом по принципу обратной связи (то есть мозг распознает, что уровень кортикостероидов в организме достаточен, и не вырабатывает секрет, стимулирующий их секрецию). В результате гормоны продуцирует только опухолевая ткань, а здоровые клетки надпочечников, не получая сигнала от мозга, резко замедляют свою работу и рано или поздно атрофируются. Эти изменения зачастую затрагивают не только тот надпочечник, в области которого локализована опухоль, но и противоположный, здоровый орган.
Глюкостерома может носить как доброкачественный, так и злокачественный характер, причем высокая скорость прогрессирования болезни и тяжелое состояние больного свидетельствуют в пользу именно злокачественной ее формы.
Доброкачественная кортикостерома характеризуется, как правило, односторонней, реже двусторонней локализацией и имеет вид округлого образования 2-6 см в диаметре, с гладкой поверхностью, покрытого часто пронизанной сосудами соединительнотканной капсулой. Оставшийся надпочечник обычно атрофирован и представляет собой полоску ткани, расположенной на опухоли.
Злокачественная кортикостерома может достигать весьма внушительных величин: до 30 см в диаметре и до 3 кг в массе. Поверхность новообразования неровная, бугристая, с конгломератами спаянных между собой узлов.
Клинические проявления глюкостеромы
Клинически опухоль данного вида проявляется комплексом симптомов, объединенных под названием синдром Иценко-Кушинга. От болезни с одноименным названием он отличается тем, что обусловлен патологией непосредственно надпочечников, а гипофизарной природы не имеет.
Синдром Иценко-Кушинга объединяет в себе целый ряд других симптомокомплексов, о которых мы поговорим ниже.
- Диспластическое ожирение. Характеризуется особенностями отложения жира: на лице (так называемое «лунообразное лицо»), в области плечевого пояса, поясницы и живота. Избыток жира в области VII шейного позвонка приводит к образованию «климактерического горба», второе название которого «горб вола». В части случаев масса тела больного не увеличивается, но происходит перераспределение жировой ткани по мужскому типу (у женщин).
- Гипертензивный синдром. Встречается почти у каждого пациента, страдающего кортикостеромой. Связано с продолжительным повышением уровня кортизона, который усиливает эффекты катехоламинов, адреналина и норадреналина, а также с гипокалиемией. Повышенное артериальное давление сопровождается интенсивной головной болью, нередко ему сопутствуют аритмии. На поздних стадиях болезни формируется сердечная недостаточность с характерными для нее проявлениями – асцитом (накоплением жидкости в брюшной полости) и отеками.
- Гетеросексуальный синдром, вторичный гипогонадизм. Нарушение половой функции также является одним из частых и рано возникающих симптомов, встречается у порядка 80-95% больных. У мужчин снижается половое влечение и потенция, атрофируются яички, у женщин формируется вирильный синдром: расстраивается менструальный цикл вплоть до аменореи, молочные железы уменьшаются в размерах, наружные половые органы гипертрофируются (увеличивается в размерах клитор), отмечается избыточное оволосение (гирсутизм).
- Миопатия. Характеризуется резкой атрофией мышечной ткани, особенно это заметно в области конечностей: по причине миопатии они выглядят резко истонченными.
- Системный остеопороз. Развивается под длительным воздействием на костную ткань повышенного уровня кортизона: она деминерализуется. Пациенты предъявляют жалобы на постоянные боли в костях и склонность к частым переломам, которые длительно не заживают. Недостаток кальция хорошо визуализируется на рентгенограммах.
- Трофические изменения кожи. Встречаются у более чем 75% пациентов, обусловлены избытком гормона кортизола. Представлены множественными стриями (полосами растяжения кожи багрового или фиолетового цвета) в области молочных желез, низа живота, внутренней поверхности плеч и бедер. Кожа истончена, очень сухая, на ней визуализируются многочисленные высыпания гнойничкового характера и точечные кровоизлияния. Возможно образование на голенях трофических язв, а также грибковые поражения как кожи, так и ногтей. В данной категории можно отметить и симптом, носящий название гирсутизм: это избыточное оволосение нетипичных для этого участков кожи. А в типичных местах, в особенности на голове, волосы, наоборот, тускнеют, истончаются и выпадают.
- Энцефалопатия, астено-депрессивный синдром. Проявляется в виде нарушений памяти и сна, постоянной заторможенностью, резкими переменами настроения, эмоциональной лабильностью, депрессивными состояниями вплоть до развития психозов.
- Вторичный иммунодефицит. Возникает примерно у 2/3 больных, проявляется повышенной склонностью к всевозможным инфекциям и медленным выздоровлением.
- Нарушения обмена углеводов. Возникают у 80% больных кортикостеромой. Характеризуются повышением уровня глюкозы в крови, как транзиторного характера, так и стабильным (стероидный диабет). Кетоацидотические состояния при этом развиваются крайне редко.
Кортикостерома (глюкостерома) у детей проявляется теми же симптомами, что и у взрослых, однако ожирение у данной категории больных чаще имеет характер генерализованного, нарушения обмена углеводов более выражены, а явления остеопороза – меньше. Нарушения в половой сфере проявляются ускоренным половым созреванием, причем и мальчики, и девочки развиваются по мужскому типу.
Диагностика глюкостеромы
При выявлении симптомов, характерных для синдрома Кушинга, перед врачом стоит задача выяснить их природу: связаны данные изменения с надпочечниками, или же причина их выше, в гипофизе.
При глюкостероме возможны следующие изменения в лабораторных анализах:
- резкое повышение в крови базального (натощак) уровня кортизола;
- отсутствие пиков секреции гормонов: в течение суток скорость их выделения не меняется;
- резкое повышение в моче уровня 17-ОКС (оксикетостероидов), 17-КС (кетостероидов) и свободного кортизола;
- умеренное повышение или нормальный уровень в крови альдостерона и тестостерона;
- уровень адренокортикотропного гормона в крови либо в пределах нормы, либо снижен.
Функциональные нагрузочные пробы (определение уровня кортизола после введения дексаметазона, угнетающего выработку гипофизом АКТГ) отрицательны, то есть снижения уровня кортикотропных гормонов не отмечается.
При помощи методов визуализации – компьютерной и магнитно-резонансной томографии – идентифицируются как мелкие (до 10 мм), так и крупные (свыше 1 см) опухоли в области надпочечников.
Ультразвуковое и рентгенологическое исследование малоинформативны.
Лечение глюкостеромы
Даный диагноз является прямым показанием для хирургического вмешательства в объеме полного удаления надпочечника со стороны поражения: односторонней адреналэктомии.
При опухолях размерами не более 6 см в диаметре возможно проведение эндоскопических операций: удаление новообразования при помощи зонда через небольшие отверстия в брюшной стенке.
Андростерома
Это новообразование, характеризующееся повышенной продукцией клетками коры надпочечников мужских половых гормонов, андрогенов.
В большинстве случаев – у 4 из 5 больных – данная опухоль является злокачественной. Доброкачественная андростерома представляет собой округлое образование серовато-белого цвета, диаметром 5-6 см, покрытое соединительнотканной капсулой, плотно-эластичной консистенции. Злокачественная же имеет вид единичного узла или конгломерата узлов, спаянных между собой, общим диаметром 15-20 см, мягко-эластичной консистенции, новообразование покрыто тонкой капсулой. Диагностируется, как правило, у женщин, поскольку, ввиду клинических особенностей, у мужчин нередко не распознается.
Клинические проявления андростеромы

У женщин опухоль данного вида проявляется формированием вирильного синдрома:
- мышечный каркас перестраивается по мужскому типу, то есть развиваются мышцы верхних конечностей;
- подкожная жировая клетчатка перераспределяется, уменьшаясь в области поясницы и бедер: фигура становится похожей на мужскую;
- тембр голоса снижается;
- молочные железы уменьшаются в размерах, а наружные половые органы, наоборот, увеличиваются;
- волосы на голове выпадают, а в нетипичных для их роста областях интенсивно растут;
- нарушается вплоть до аменореи менструальный цикл, возникает бесплодие.
Если андростерома появляется у ребенка, это проявляется преждевременным половым развитием по мужскому типу, как у мальчиков, так и у девочек, а также интенсивным ростом мышечной ткани и резкому росту больного.
Диагностика андростеромы
Диагноз выставляется на основании типичной клинической картины с учетом данных лабораторных методов исследования, в которых определяется:
- повышение в крови уровня андростендиона и ДГЕА, а также тестостерона;
- повышение в суточной моче содержания 17-КС при нормальном или незначительно повышенном уровне в крови кортизола.
Уточнить диагноз, определив локализацию и внешние характеристики опухоли, помогут топические методы диагностики: компьютерная и магнитно-резонансная томография.
Лечение андростеромы
Опухоль данного типа лечится исключительно оперативно. Объем операции зависит от степени злокачественности опухоли и других ее характеристик.
Кортикоэстрома
Это редкое, в высокой степени злокачественное заболевание, проявляющееся признаками феминизации (появлением у мужчин женских вторичных половых признаков). Чаще диагностируется у мужчин.
Связана данная патология с продукцией опухолевыми клетками гормонов эстрадиола и эстрона. В норме они вырабатываются в корковом слое надпочечников лишь в незначительном количестве, а эффекты их нивелируются у мужчин высоким уровнем мужских половых гормонов, андрогенов. В случае развития опухоли продукция эстрогенов резко возрастает, что у мужчин проявляется развитием вторичных женских половых признаков.
Как правило, кортикоэстромы характеризуются небольшими габаритами, масса опухоли обычно не превышает 100 г. Однако диагностируются случаи и крупных опухолей, но они встречаются реже. Как было сказано выше, кортикоэстромы – новообразования злокачественные. Их особенностью является ранняя инфильтрация околопочечной клетчатки и проходящих в этой области сосудов.
Клинические проявления кортикоэстромы
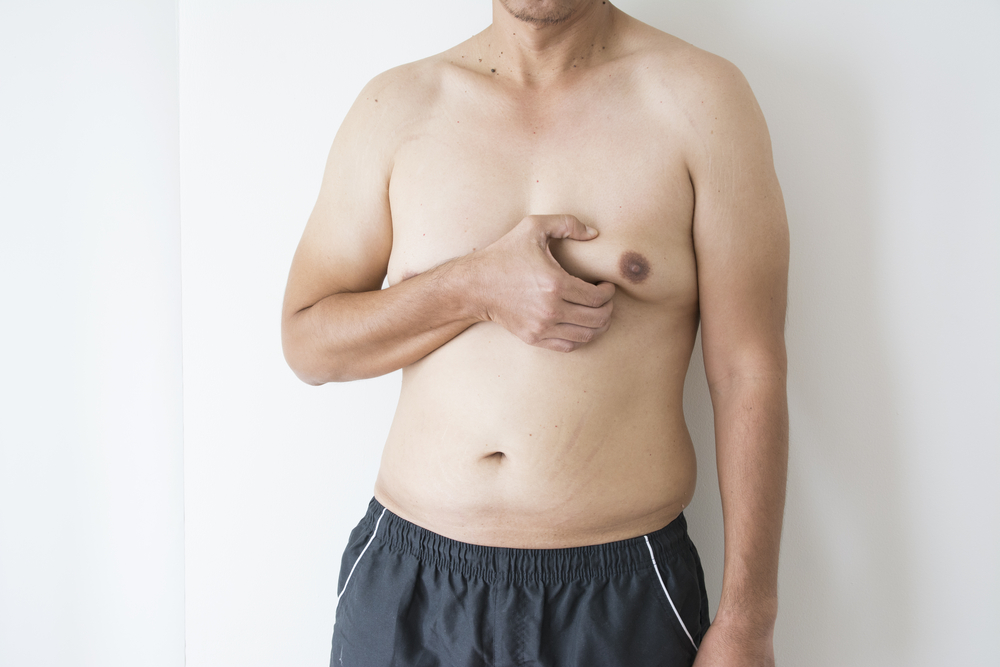
В подавляющем большинстве случаев опухоль данного вида диагностируется у мужчин. А проявляется она изменением строения мужского тела по женскому типу:
- наиболее типичный признак этой опухоли – гинекомастия (увеличение грудных желез, в которых пальпаторно определяется типичная для женской груди железистая ткань);
- на более поздней стадии развития опухоли наблюдается перераспределение жировой ткани (отложение жира в области бедер и таза);
- наружные половые органы уменьшаются в размерах – атрофируются;
- ;
- волосяной покров существенно уменьшается;
- тембр голоса меняется на более высокий, женский;
- в ряде случаев пациенты отмечают повышение артериального давления, гипертензию.
Диагностика кортикоэстромы
Типичная клиническая картина данного заболевания позволяет заподозрить его, а подтвердить диагноз помогут результаты лабораторных и инструментальных методов исследования.
Уровень содержания эстрола и эстрадиола в плазме крови и суточной моче резко повышен. Также повышено в моче и содержание 17-КС.
При проведении компьютерной томографии в области надпочечников визуализируется типичное новообразование.
Проводя дифференциальную диагностику, следует помнить, что гинекомастия – признак не одной лишь кортикоэстромы, она сопутствует почти 20 другим заболеваниям, среди которых более распространены опухоли яичек и тяжелая патология печени.
Лечение кортикоэстромы
При установленном диагнозе кортикоэстромы единственным первоочередным методом лечения является хирургическое удаление опухоли и прилежащих, пораженных ею, тканей. После операции возможно проведение химио- и лучевой терапии.
Во второй части статьи о гормонально-активных опухолях надпочечников вы сможете ознакомиться с такими видами новообразований, как альдостерома (синдром Конна) и феохромоцитома.
К какому врачу обратиться
Гормонально-активные опухоли надпочечников — сфера интересов эндокринолога. Однако нередко больные впервые обращаются к кардиологу с жалобами на повышенное артериальное давление или к гинекологу с проблемами аменореи и бесплодия. Эти специалисты тоже могут заподозрить поражение надпочечников и направить пациента к эндокринологу. В случае остеопороза показана консультация ревматолога. При появлении переломов их лечит травматолог.
