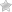Синдром портальной гипертензии представляет собой совокупность симптомов, которые являются проявлениями осложненного течения обширного цирроза печени. При этом заболевании на поверхности органа образуются узлы из рубцовой ткани, и он перестает нормально работать. В результате воротная вена так же начинает плохо функционировать и у больного развивается синдром портальной гипертензии (СПГ), выражающийся в повышении давления в этом крупном кровеносном сосуде.
В течении ПГ выделяется четыре основные стадии, и их тяжесть выражается в степени нарушения нормального кровообращения не только в печени, но и других органах пищеварительного тракта. Именно поэтому лечение данной патологии и тех заболеваний, которые привели к ее развитию, должно начинаться как можно раньше.
В этой статье мы ознакомим вас с причинами, формами, клиническими стадиями, симптомами, возможными осложнениями, методиками диагностики, лечения и профилактики синдрома портальной гипертензии. Эта информация поможет принять верное решение о необходимости обращения к лечащему врачу, который составит правильный план профилактики и лечения данной патологии.
Формы портальной гипертензии
В зависимости от места локализации портальной гипертензии выделяют следующие формы этой патологии:
- предпеченочная – давление повышается на участке портальной вены до ее проникновения в орган;
- внутрипеченочная – подразделяется на пресинусоидальную, синусоидальную, постсинусоидальную и возникает на участках портальной вены, находящихся в печени;
- постпеченочная – появляется на участках портальной вены, которые доставляют кровь в нижнюю полую вену или в этом венозном сосуде;
- смешанная – давление повышается в нескольких частях портальной вены.
Причины
Предпеченочная ПГ может вызываться следующими заболеваниями и состояниями:
- тромбоз портальной или селезеночной вены;
- стеноз или врожденная атрезия (обтурация или отсутствие) портальной вены;
- компрессия портальной вены новообразованиями;
- прямое слияние артериальных сосудов и вены, уносящей кровь из него, приводящее к усилению кровотока.
Причинами развития внутрипеченочной ПГ могут становиться следующие патологии:
- первичный билиарный цирроз;
- туберкулез;
- шистосомоз;
- саркоидоз;
- возникающая по неизвестным причинам ПГ;
- нодулярная гиперплазия регенеративного типа, возникающая из-за венопатии;
- поликистозная болезнь;
- метастазы, разрушающие ткани печени;
- миелопролиферативные заболевания;
- острый фульминантный гепатит;
- вызванный алкоголизмом гепатит;
- венооклюзионная болезнь;
- нецирротический портальный фиброз печени.
Постпеченочная ПГ развивается вследствие следующих патологий:
- синдром Бадда-Киари;
- правожелудочковая сердечная недостаточность;
- закупоривание нижней полой вены;
- усиление кровотока в системе портальной вены;
- интенсивный кровоток в селезенке;
- артериально-портальная венозная фистула, при которой кровь из артерии попадает в воротную вену.
Причины развития смешанной формы ПГ таковы:
- первичный билиарный цирроз печени;
- хронический активный гепатит;
- цирроз печени, сопровождающийся тромбозом ветвей портальной вены.
Симптомы
Все симптомы синдрома ПГ являются неспецифичными, и диагноз может устанавливаться только после детального обследования пациента. Данный симптомокомплекс может выражаться в следующих проявлениях:
- увеличение селезенки в размерах;
- варикозное расширение вен пищеварительного тракта: пищевода, желудка, околопупочной области, области анального отверстия;
- скопление свободной жидкости в брюшной полости;
- диспепсические симптомы: ухудшение аппетита, вздутие живота, рвота и тошнота, боли в области пупка, урчащие звуки и ощущения переливания в животе.
Стадии портальной гипертензии
СПГ развивается по таким стадиям:
- Эту фазу называют доклинической, так как она проявляется теми симптомами, которые вызываются заболеваниями и состояниями, приводящими к гипертензии в портальной вене. Такие проявления выражаются в ощущениях тяжести в правом подреберье, умеренном метеоризме и усталости.
- Клиническая стадия проявляется симптомами, которые возникают при возможности устранения последствий возникающей портальной гипертензии естественными компенсаторными механизмами. В этой фазе больной может ощущать тяжесть и боли в области печени и верхней части живота. У него возникает метеоризм и появляются другие диспепсические расстройства (тошнота, боли и дискомфорт в области желудка). При приеме пищи больной ощущает раннее насыщение даже при небольших объемах порции. Пальпация органов брюшной полости позволяет определить первые признаки увеличения печени и селезенки.
- На этой стадии синдрома организм уже не может компенсировать возникающие отклонения, связанные с повышением давления в портальной вене. В брюшной полости накапливается жидкость, но кровотечения из расширенных вен еще не происходят.
- В этой стадии у больного появляются осложнения данного симптомокомплекса. Они проявляются плохо поддающимся терапии асцитом и часто возникающими обильными кровотечениями.
Осложнения
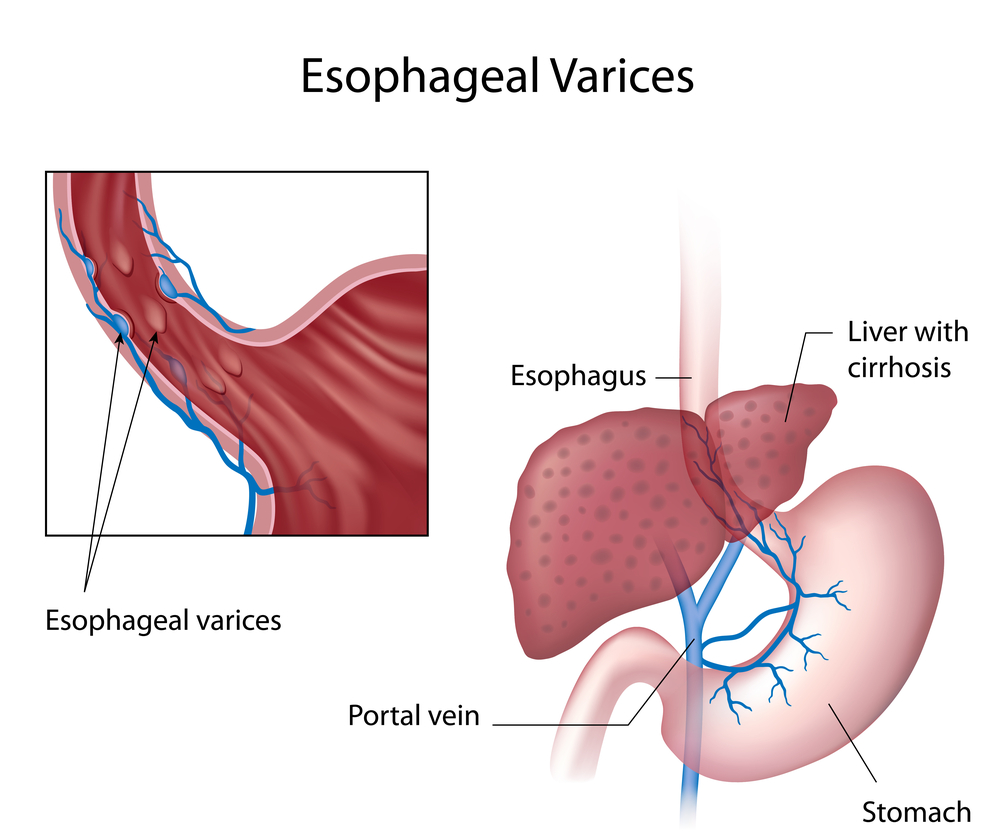
Последствия ПГ могут быть следующими:
- гиперспленизм – состояние, приводящее к разрушению красных клеток крови и развитию анемии, кровотечений, связанных со снижением уровня тромбоцитов, и развитию инфекционных заболеваний, вызванных лейкопенией;
- варикозное расширение венозных сосудов разных отделов пищеварительного тракта, приводящее к кровотечениям;
- скрытые кровотечения из ЖКТ;
- печеночная энцефалопатия;
- формирование грыж и др.
Диагностика
Выявление синдрома портальной гипертензии основывается на анализе жалоб и истории болезни пациента. После опроса и осмотра больного врач составляет план обследования. В него могут включаться следующие лабораторные и диагностические методики:
- общий анализ крови;
- исследования свертывающей системы крови;
- биохимия крови;
- анализы на маркеры гепатитов;
- анализ мочи;
- определение суточного диуреза;
- фиброгастродуоденоскопия;
- УЗИ различных органов брюшной полости или почек;
- допплерографические УЗ-исследования;
- КТ;
- МРТ;
- рентгенконтрастные исследования для изучения состояния кровотока в пораженной области;
- эластография;
- Эхо-КГ;
- биопсия печени;
- диагностическая лапароскопия;
- сцинтиграфия печени;
- рентгенография органов грудной клетки;
- анализы для выявления туберкулеза, шистосомоза.
Количество предполагаемых исследований зависит от клинических проявлений или выявленных осложнений этого симптомокомплекса.
На определенных стадиях синдрома врач может направить больного к терапевту, кардиологу или психотерапевту. Такие консультации узкопрофильных специалистов позволяют составить более эффективный и безопасный план лечения.
Лечение
Цель лечения при СПГ направлена на устранение той причины, которая его спровоцировала (например, терапию алкоголизма). Для этого могут применяться различные методики. Лечение синдрома должно проводиться после госпитализации пациента или всестороннего обследования в амбулаторном режиме. После этого больной должен состоять на диспансерном учете.
Медикаментозная терапия
Для устранения первопричин и предупреждения прогрессирования синдрома могут использоваться средства из таких фармакологических групп:
- гормоны гипофиза способствуют сужению артериол, и давление в воротной вене снижается;
- бета-адреноблокаторы уменьшают силу и количество сердечных сокращений и тем самым понижают давление, создаваемое в кровеносном русле печени;
- органические нитраты способствуют вазодилатации и вызывают отток крови в мелких сосудах (в результате давление в портальной вене снижается);
- мочегонные используются для удаления избыточной жидкости;
- синтетические аналоги лактулозы применяются для удаления вредных веществ из кишечника, которые скапливаются в его просвете при нарушениях работы печени;
- антибиотики используются при возникновении бактериальных осложнений или для их профилактики.
Диета
Всем пациентам с признаками портальной гипертензии и тех причин, которые вызывают эту патологию, рекомендуется снижать потребление поваренной соли до 3 г в сутки.
Также следует включать в ежедневное меню меньшее количество белка. Приемы блюд с этим нутриентом должны равномерно распределяться в течение дня. Такая рекомендация дается для того, чтобы снизить риск возникновения такого опасного осложнения синдрома, как печеночная энцефалопатия.
Хирургическое лечение
Проведение операции при синдроме портальной гипертензии показано в следующих случаях:
- варикозное расширение венозных сосудов с угрозой развития кровотечения;
- спленомегалия, приводящая к разрушению эритроцитов;
- асцит.
Для устранения этих последствий гипертензии воротной вены могут выполняться следующие хирургические вмешательства:
- Спленоренальное шунтирование. Доктор выполняет обходной анастамоз из селезеночной артерии, которая в результате минует печень и входит в нижнюю полую вену.
- Портосистемное шунтирование. Хирург создает анастамоз, выполняющий роль дополнительного пути кровяного русла.
- Деваскуляризация дистального отдела пищевода и кардиальной части желудка. Вмешательство заключается в перевязке пораженных вен, которая снижает риск развития кровотечения. Как правило, такая операция дополняется удалением селезенки.
- Пересадка печени от донора. Трансплантация проводится при невозможности выполнения вышеописанных методик или если их проведение в будущем окажется малоэффективным. Чаще в качестве имплантата используется часть органа родственника пациента.
Для устранения такого осложнения ПГ, как варикозное расширение вен, могут выполняться следующие хирургические операции:
- ушивание измененных сосудов;
- склеротерапия, выполняющаяся путем эндоскопии;
- лигирование варикозных вен при помощи лапароскопической методики;
- баллонная тампонада при помощи зонда Блекмора.
При возникновении кровотечения для восполнения объема утраченной крови выполняется введение таких лекарственных препаратов:
- масса из эритроцитов донора;
- плазма;
- плазмозаменители;
- кровоостанавливающие средства.
При развитии гиперспленизма могут предприниматься следующие меры:
- стимуляторы лейкопоэза;
- аналоги гормонов надпочечников;
- эмболизация артерии селезенки;
- спленэктомия.
При развитии асцита используются такие методики лечения:
- антагонисты гормонов коры надпочечников;
- мочегонные средства;
- водорастворимые белки.
Если у больного развивается печеночная энцефалопатия, ведущая к неминуемой инвалидизации и смерти больного, то в план лечения включаются следующие методики:
- антибактериальная терапия;
- назначение лактулозы;
- диетотерапия;
- пересадка печени.
Профилактика

Первичная профилактика данного заболевания заключается в предотвращении развития тех болезней, которые могут его вызвать. К таким мерам относят следующие:
- Вакцинация от гепатита В.
- Отказ от пагубных привычек (употребление наркотиков, алкоголя, никотинсодержащих средств).
- Отказ от приема гепатотоксичных препаратов.
- Правильное питание.
- Борьба с неблагоприятными экологическими факторами.
После развития синдрома портальной гипертензии профилактические мероприятия заключаются в таких действиях пациента и врача:
- Диспансерное наблюдение.
- Своевременное лечение обостряющихся заболеваний, которые могут способствовать прогрессированию синдрома.
- Соблюдение всех рекомендаций врача.
Для предотвращения развития осложнений, вызывающихся синдромом портальной гипертензии, рекомендуется выполнять следующие назначения врача:
- Проведение ФГДС 1 раз в 1-2 года пациентам без признаков варикозного расширения вен пищеварительного тракта. При выявлении каких-либо изменений в венозных сосудах врач может назначать выполнение этого исследования чаще.
- Соблюдение диеты с сокращением объема протеинов и прием лактулозы для предупреждения печеночной энцефалопатии.
Прогнозы
Благоприятность прогноза при вышеописанном синдроме зависит от многих факторов. При внепеченочных формах он является более доброкачественным.
Наиболее опасная для здоровья и жизни больного внутрипеченочная форма этого недуга часто вызывает летальный исход у большинства пациентов, провоцирующийся массивными кровотечениями из измененных вен органов пищеварения.
К какому врачу обратиться
При появлении признаков синдрома или заболеваний, которые могут его вызвать, больному следует обратиться к гепатологу или гастроэнтерологу. Первыми тревожными симптомами таких недугов могут становиться ощущения дискомфорта и болей в области печени, горечь во рту, желтуха и пр. Для подтверждения диагноза врач назначит проведение лабораторных анализов, УЗИ, КТ, МРТ или других исследований.
Синдром портальной гипертензии сопровождается повышением давления в этой вене, выводящей кровь из печени. В результате такого нарушения гемодинамики орган начинает покрываться рубцовыми тканями и его функционирование нарушается. Для лечения и диагностики этого синдрома врач может назначать как хирургические, так и терапевтические методики лечения.
О портальной гипертензии в программе «Жить здорово!» с Еленой Малышевой (см. с 34:25 мин.):
Союз педиатров России, специалист рассказывает о портальной гипертензии у детей: