Геморрагическая лихорадка с почечным синдромом представляет собой природно-очаговое заболевание вирусной природы с тяжелой клинической картиной и интоксикацией, развитием почечной недостаточности и геморрагического синдрома.
Ареал распространения инфекции очень широк, он включает лесные и лесостепные зоны евразийского материка. В России заболевание регистрируется на территории Поволжья, Дальнего Востока, Предуралья. Для данной патологии характерна сезонность. Подъем заболеваемости отмечается в летне-осеннее время года и в период миграции грызунов в жилища. Болеют преимущественно сельские жители.
Причины возникновения и пути заражения
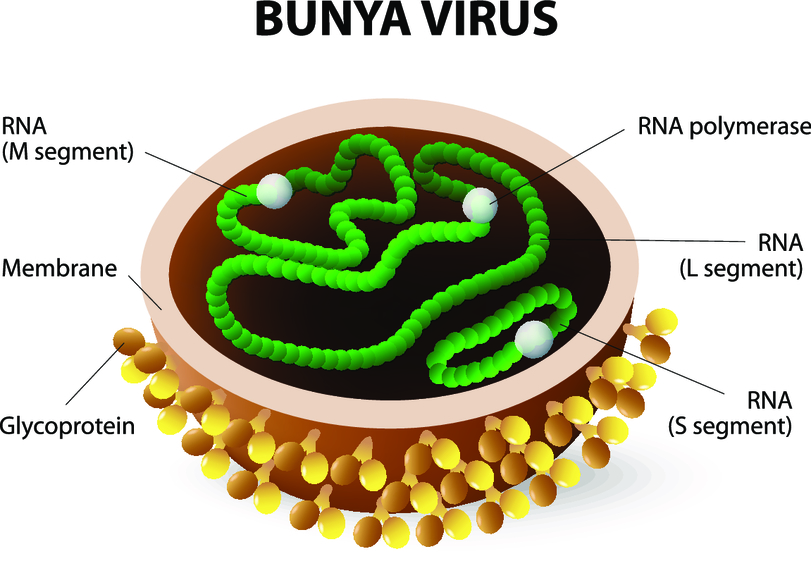
Геморрагическую лихорадку с почечным синдромом вызывают вирусы из семейства буньявирусов. Возбудитель содержит одноцепочечную молекулу РНК и размножается в цитоплазме пораженных клеток. Он чувствителен к температурному воздействию и различным дезинфицирующим средствам.
Источником инфекции являются многие виды грызунов:
- домовая мышь;
- полевка;
- крыса.
Они бессимптомно переносят болезнь и длительно выделяют возбудителя в окружающую среду с испражнениями и мочой.
Заражение человека происходит следующими путями:
- воздушно-пылевым (вдыхание вирусных частиц при обмоле зерна, перекладке и перевозке сена, разборке ветхих строений);
- алиментарным (употребление пищи, загрязненной выделениями грызунов);
- водным;
- контактным (непосредственное соприкосновение с грызунами через поврежденные кожные покровы).
Больной человек не представляет опасности для окружающих, он не заразен.
Механизмы развития
Попадая в человеческий организм, вирус размножается внутри клеток эндотелия сосудов и эпителия внутренних органов. Фаза внутриклеточного накопления сменяется вирусемией, что соответствует началу болезни. Вирус оказывает повреждающее действие на стенки мелких сосудов, что приводит к повышению их проницаемости и выходу плазмы крови в ткани. При этом нарушается микроциркуляция, развивается ДВС-синдром и органная недостаточность.
В результате расстройств кровообращения в почках наступают глубокие морфологические изменения и грубые нарушения их функции. Действие факторов, вызывающих острую недостаточность функции почек, прекращается вместе с вирусемией с 10-13 дня болезни. После этого в организме начинаются восстановительные процессы. Хроническая почечная недостаточность не развивается.
Перенесенная инфекция оставляет после себя стойкий специфический иммунитет.
Клинические проявления
Появлению симптомов болезни предшествует инкубационный период, необходимый для размножения и накопления вируса в организме. При геморрагической лихорадке с почечным синдромом он длится от 10 до 45 дней. Характерной особенностью данной патологии является циклическое течение с четкой сменой следующих периодов:
- лихорадочный;
- олигурический;
- полиурический;
- выздоровление.
Тяжесть заболевания варьирует от легких форм с кратковременной лихорадкой до тяжелых с выраженной органной недостаточностью, развитием осложнений и летальным исходом.
В большинстве случаев болезнь имеет острое начало с резкого подъема температуры и интоксикации. Реже лихорадке предшествуют продромальные явления в виде немотивированной слабости, снижения аппетита и работоспособности, непостоянного субфебрилитета. Основными симптомами в этот период являются:
- повышение температуры тела до 40 градусов;
- головная боль (обычно в передней части головы, может усиливаться при движении глазных яблок и сочетаться со светобоязнью);
- сухость во рту;
- нечеткость зрения и «сетка» перед глазами;
- боли в мышцах;
- снижение артериального давления;
- гиперемия и одутловатость лица;
- инъекция сосудов склер;
- увеличение печени и селезенки;
- кровоизлияния на коже и слизистых (петехии, расположенные полосками, напоминающими след от удара хлыста);
- кровотечения различной локализации;
- тупые болевые ощущения в пояснице;
- боль в животе различной интенсивности (иногда имитирует клинику острого живота).
Лихорадка достигает максимума на 3-4 день патологического процесса, затем начинает снижаться. Однако состояние больных продолжает ухудшаться и болезнь переходит в период олигурии, наиболее характерными признаками которого являются:
- уменьшение диуреза;
- усиление болей в пояснице;
- тошнота, рвота;
- усугубление всех проявлений геморрагического синдрома;
- одышка;
- бледность кожных покровов;
- пастозность век;
- заторможенность, адинамия;
- спутанность сознания.
При этом прогрессируют нарушения водно-электролитного и азотистого обмена. В моче появляются белок, эритроциты, цилиндры. В крови возрастает уровень мочевины и креатинина. Может развиваться дегидратация и различные осложнения.
При благоприятном течении болезни с 9-12 дня состояние больных несколько улучшается и наступает период полиурии. Диурез повышается и может достигать 8 л в сутки, снижается относительная плотность мочи. На этом фоне прекращаются геморрагические проявления, уменьшаются боли в пояснице и повышается аппетит.
Переход в период реконвалесценции осуществляется медленно. Таких пациентов продолжает беспокоить слабость, одышка, жажда. Восстановительные процессы продолжаются несколько недель или месяцев. Нарушения функции почек могут сохраняться несколько лет.
Осложнения

При тяжелом течении болезни возможно развитие следующих осложнений:
- разрыв почки;
- отек легких;
- кровоизлияния во внутренние органы;
- массивные кровотечения;
- токсический шок;
- отек головного мозга;
- пневмония;
- уремическая кома;
- пиелонефрит и др.
Все эти патологические состояния представляют угрозу для жизни больного и при отсутствии адекватной медицинской помощи заканчиваются печально.
Принципы диагностики
Диагноз устанавливается на основании клинических и эпидемиологических данных. Для его подтверждения используются методы лабораторной диагностики:
- Общий анализ крови (лейкопения, сменяющаяся лейкоцитозом; сдвиг формулы белой крови влево до про-, метамиелоцитов; отсутствие эозинофилов; снижение тромбоцитов и гемоглобина).
- Клинический анализ мочи (в период олигурии – протеинурия, гематурия, цилиндрурия, лейкоцитурия; в период полиурии – стойкое снижение относительной плотности мочи).
- Специфические методы:
- реакция иммунофлюоресценции для обнаружения вируса;
- реакция пассивной гемагглютинации для выявления антител;
- полимеразно-цепная реакция (выявляет геном вируса).
Учитывая сложности диагностики и тяжесть течения, заболевание следует отличать от:
- геморрагического васкулита;
- лептоспироза;
- менингококковой инфекции;
- острого гломерулонефрита;
- сепсиса и др.
Основы лечения
Все больные с геморрагической лихорадкой госпитализируются в стационар. В острый период им необходим постельный режим и диета с ограничением мясных продуктов.
Медикаментозное лечение определяется тяжестью состояния больного и наличием патологических симптомов. Обычно оно включает:
- Противовирусные препараты.
- Дезинтоксикационную терапию (глюкозо-солевые, коллоидные растворы).
- В тяжелых случаях – кортикостероиды.
- При нарастании азотемии и анурии – гемодиализ.
- При выраженном геморрагическом синдроме – переливания эритроцитарной и тромбоцитарной массы.
- В случае развития тромбогеморрагических явлений – антикоагулянты.
- При бактериальных осложнениях – антибиотики.
- Симптоматическое лечение.
После выздоровления все больные подлежат диспансерному наблюдению в течение 6 месяцев и более. Обследование проводится 1 раз в 3 месяца, при необходимости чаще. В первые 3 месяца запрещаются тяжелые физические нагрузки, рекомендуется полноценное питание, достаточный отдых и прием витаминов.
К какому врачу обратиться
Лечение этого заболевания проводится в инфекционном стационаре. Учитывая поражение почек и сосудов, может потребоваться помощь нефролога, гематолога. Развитие осложнений требует консультации специалиста по гемодиализу, пульмонолога, невролога.
Заключение
Прогноз при геморрагической лихорадке с почечным синдромом весьма серьезный в связи с высоким риском осложнений и летального исхода. Уровень летальности колеблется в разных регионах (на Дальнем Востоке достигает 10 %). Возможности современной диагностики и лечения позволяют существенно снизить эти показатели.