Формирование опорно-двигательного аппарата продолжается с момента рождения и до 15 лет, поэтому так важно родителям обращать внимание на малейшие отклонения в развитии ребенка и своевременно обращаться к ортопеду.
Главными ортопедическими проблемами у малышей являются:
- кривошея;
- дисплазия тазобедренных суставов;
- плоскостопие;
- косолапость;
- искривление позвоночника.
Кривошея

Если кривошея у младенца обусловлена нарушениями во внутриутробном развитии, она может быть обнаружена уже на 1-м месяце жизни. Приобретенная (костная) форма заболевания развивается уже в школьном возрасте.
Врожденную кривошею (мышечную) диагностируют обычно в роддоме. Если этого не произошло, то выявляют патологию в 2-3 месяца у мальчиков и в 4-6 месяцев у девочек (развитие костно-мышечной системы у девочек более медленное).
Мышечная кривошея связана с нарушением развития или патологическим спазмом мышц с одной стороны. Клинически проявляется она уже в месячном возрасте постоянным поворотом головки малыша в одну сторону. В 2-3 мес. голова повернута и запрокинута несколько назад; при этом развернуты в стороны лопатки.
К 5-6 месяцам отмечается уже асимметрия шеи, лица и надплечий, искривление позвоночника в шейно-грудном отделе, выраженный поворот головы. Позже развивается косоглазие. Не заметить эти проявления сложно.
С первых недель или месяцев жизни может развиться и установочная (или привычная) кривошея, связанная с постоянным положением ребенка в кроватке. Иногда малыша носят на одном и том же боку на руках. Такую кривошею можно устранить за несколько недель, укладывая ребенка поочередно в разные стороны кроватки.
Чем раньше выявлена патология, тем более эффективным будет лечение. Назначаются массаж, лечебная гимнастика, физиопроцедуры (электрофорез с лидазой, аппликации парафина).
При отсутствии эффекта от консервативной терапии (чаще это бывает при диагностике кривошеи к 6 месяцам) проводится достаточно сложное оперативное лечение (после 1,5-2 лет). Если лечение не будет проведено в этом возрасте, то после 6 лет даже операция не всегда результативна.
Об этом заболевании смотрите видеоролик:
Дисплазия тазобедренных суставов
Аномалия тазобедренного сустава может не иметь четких проявлений на первых месяцах жизни и не диагностироваться даже опытными ортопедами при первом осмотре.
Из-за слабости связочного аппарата головка бедренной кости выходит из ее нормального положения в суставе.
При этом может возникать:
- предвывих: головка бедра свободно перемещается внутри сустава;
- подвывих: головка бедренной кости может вывихиваться из вертлужной впадины в суставе и возвращаться в нее;
- истинный вывих: головка бедра находится вне сустава.
Частота развития патологии: предвывих и подвывих встречается у 1 из 100 новорожденных, а истинный вывих – у 1 из 800-1000 младенцев. Причем 60% деток с дисплазией – первенцы, а у 30-50% было ягодичное предлежание (наиболее высокий риск истинного вывиха). Способствуют нестабильности сустава также материнские гормоны перед родами.
До 4-месячного возраста диагностируют дисплазию с помощью УЗИ, так как на рентгенограмме до этого возраста хрящевую ткань головки бедренной кости не видно.
С полугодовалого возраста можно заметить асимметрию кожных складок и разную длину ножек малыша.
Неодинаковая длина конечностей приводит впоследствии к «утиной» походке (вперевалку), хромоте, ходьбе на пальчиках, искривлению позвоночника.
https://www.youtube.com/watch?v=EORLPzyBD4c
Лечение должен назначить ортопед. Широкое пеленание грудничка, при помощи которого родители пытаются сами справиться с проблемой, не только неэффективно, но даже может привести к чрезмерному растяжению суставной сумки, т.е. к неправильному развитию сустава.
Оптимальным является применение в течение 1-2 мес. стремян Павлика или шины Фрейка. Они помогают обеспечить правильное положение головки бедра в вертлужной впадине, нормальное развитие головки бедра и связочного аппарата.
Эффективность стремян достигает 95%. Контроль сроков лечения осуществляется с помощью УЗИ.
Если родители упускают время лечения до 6-месячного возраста, то проводится закрытое вправление бедра под наркозом. До 1,5-годовалого возраста закрытое вправление является основным методом лечения.
В более старшем возрасте проводится оперативное лечение.
Плоскостопие
У всех деток при рождении отмечается плоскостопие. Занимаясь с ребенком массажем и гимнастикой, родители укрепляют мышечно-связочный аппарат его стоп. К году, когда ребенок начинает ходить, нужно правильно подобрать обувь для формирования нормального свода стопы, образованного межкостными связками.
Обувь должна иметь небольшой каблучок, приподнимающий пятку и способствующий укреплению и развитию связок. Важна и хорошая фиксация обуви на ноге. Обувь с открытой пяткой («шлепанцы», босоножки) до 3 лет не рекомендуется.
Деформация стопы в виде плоскостопия – наиболее распространенная патология опорно-связочного аппарата. Именно свод стопы обеспечивает амортизацию тела при движении. Различают 2 продольных и 1 поперечный свод. Деформация этих сводов приводит к поперечному или продольному плоскостопию.
Различают и врожденную форму (редко встречающуюся) продольного плоскостопия, как порок внутриутробного развития. Диагностируется она в роддоме: передний отдел стопы «вывернут» наружу, подошва имеет заметную выпуклость. Чаще поражается одна стопа. Лечение заключается в поэтапном исправлении дефекта при помощи гипсовых повязок. При отсутствии эффекта проводят оперативное лечение.
У деток до 2 лет плоский продольный свод. Роль амортизатора выполняет жировая «подушечка» на подошве. Процесс формирования стопы продолжается до 5-6 лет. В этом возрасте и определяют наличие или отсутствие приобретенного плоскостопия.
Виды приобретенного плоскостопия:
- паралитическое (последствие поражения нервной системы, например, при полиомиелите);
- рахитическое (избыточная эластичность связок при слабости мышц стопы при рахите или истощении ребенка);
- статическое (наиболее частое, развивается из-за перегрузок при избыточном весе);
- травматическое (после перелома костей стопы с повреждением связок и длительном применении гипсовой повязки).
В 3 года врач может провести предварительную оценку стопы и выявить склонность к развитию плоскостопия или его начальные проявления.
Ранние признаки развивающегося плоскостопия могут заметить родители у малыша с 2-3 лет:
- быстрая утомляемость при непродолжительной ходьбе (ребенок просится в коляску или на руки);
- новая обувь после 1-2-месячной носки стаптывается по внутреннему краю каблука или подошвы, голенище деформируется внутрь).
Чем раньше выявлено плоскостопие, тем благоприятнее происходит его коррекция. Из консервативных методов назначаются лечебный массаж и специальные упражнения (катание стопами специального валика и др.), физиотерапия, ванночки с морской солью. Важную роль играет и правильно подобранная обувь.
Косолапость
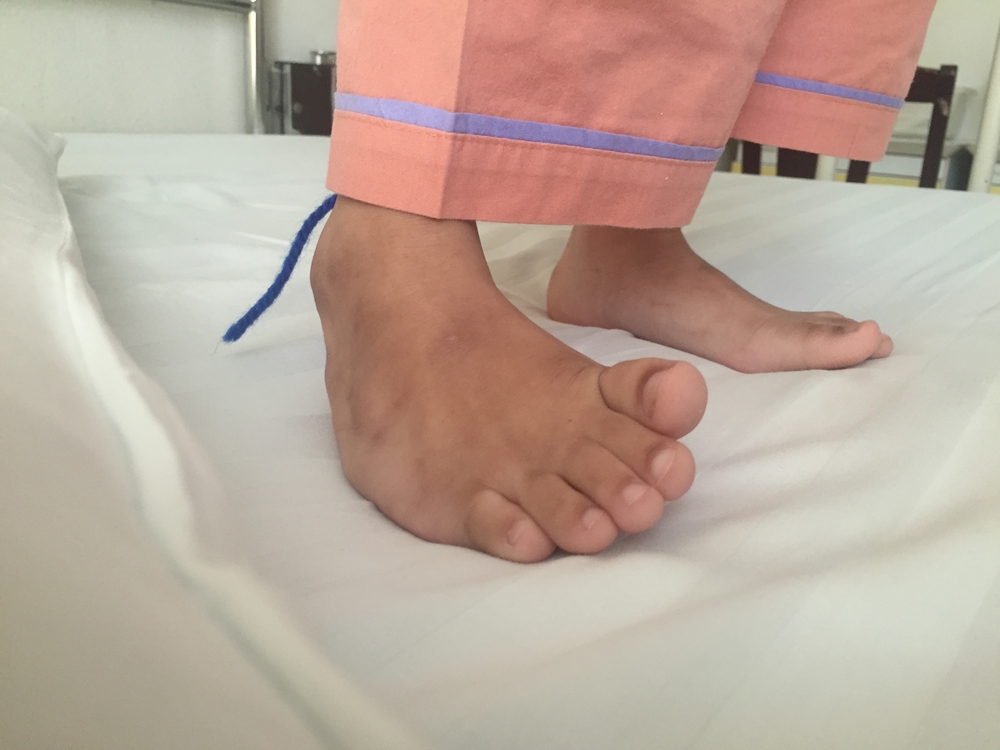
Косолапостью называют врожденную деформацию стопы младенца. При этом стопа имеет подошвенное сгибание, приведена и обращена внутрь. В процессе развития ребенка деформация усиливается, возрастает нагрузка на наружный край стопы, где формируются мозоли.
Косолапость занимает первое место среди врожденных патологий опорно-двигательного аппарата и встречается у 1-4 новорожденных из 1000, в 10% случаев она сочетается с другими пороками развития. Чаще отмечается 2-сторонняя аномалия, у девочек в 2-3 р. реже, чем у мальчиков. В тяжелых случаях в последующем развивается деформация костей голени, голеностопного, коленного и тазобедренного суставов, атрофия мышц.
Возможные причины развития врожденной косолапости:
- неправильное положение плода;
- маловодие;
- воздействие химических вредностей на материнский организм;
Врожденная косолапость определяется сразу после рождения, диагноз подтверждается при УЗИ (исследуют хрящевую ткань стопы).
Чем раньше проведено лечение, тем оно успешнее.
Основные методы лечения косолапости:
- гипсовая фиксация стопы применяется с 5-7 дня жизни, повязка меняется каждые 2 недели; эффективность его 58%;
- гипсование с 2-недель жизни методом Понсети: специальная техника гипсования со сменой повязок каждые 5-7 дней способствует растяжению связок; лечение длится до 2 месяцев, после чего ребенку назначается ношение специальной фиксирующей обуви; эффективность метода около 90%;
- сверхэластичные конструкции; из особого материала с памятью формы изготавливаются лонгеты, позволяющие проводить постоянную коррекцию;
- бинтование в сочетании с занятиями специальной гимнастикой применяется при легкой степени дефекта;
- оперативное лечение по различным методикам (при неэффективности консервативного лечения, при поздней диагностике);
- массаж голени и стопы (тонизирующий и расслабляющий), как компонент комплексного лечения;
- кинезотерапия (активная лечебная гимнастика) или мануальная терапия, направленные на увеличение активности мышц, растяжение тканей;
- физиолечение для повышения растяжимости и сокращаемости мышц, улучшения кровообращения; применяется после 2 лет;
- медикаментозная терапия: назначение препаратов, улучшающих проходимость нервных импульсов (витамины группы В, прозерин).
Искривления позвоночника
Причин возникновения проблем с позвоночником достаточно много: наследственная предрасположенность, родовые травмы, разная длина ног и др.
При разной длине ног (распространенная патология) уже на раннем этапе необходимо использование ортопедических стелек, подобранных врачом, для выравнивания таза, предупреждения развития сколиоза и формирования правильных изгибов позвоночника.
Уже в 2-3 года ортопед при осмотре оценивает правильность осанки, состояние стоп. Продольное плоскостопие приведет к возникновению в будущем статического сколиоза (искривление позвоночника в сторону), а поперечное плоскостопие – к статическому кифозу (искривлении позвоночника в передне-заднем направлении). Сочетание обоих видов плоскостопия станет причиной кифосколиоза.
Кроме того, у грудничков может быть выявлен младенческий (идиопатический) сколиоз. Он встречается реже, чем у старших детей. Выявляется педиатрами при осмотре младенца в положении лежа на животе: позвоночник имеет дугу, и ямка на затылке не на одной линии с межъягодичной щелью.
Но чаще эта патология обнаруживается в 5-6 мес., когда дети уверенно сидят. Становится заметно, что в положении сидя у малыша не прямая спина, а головка несколько отклонена в сторону. В этих случаях ортопед назначает рентгенограмму позвоночника для исключения других причин сколиоза.
Младенческий сколиоз поддается коррекции в течение 2-3 месяцев с помощью подобранной врачом лечебной гимнастики. Ее может ежедневно проводить методист по ЛФК или мама, им обученная. В тяжелых случаях ЛФК дополняет применение гипсовой «кроватки», в которую помещают ребенка на ночь и на несколько часов днем.
Исход нелеченного идиопатического сколиоза разный: в некоторых случаях он проходит спонтанно, в других же – прогноз очень плохой. Чем раньше выявлен и пролечен младенческий сколиоз, тем благоприятнее прогноз. До 2 лет деформация может иметь обратное развитие, но самоизлечение наступает редко. При начальном развитии идиопатического сколиоза у детей после 2 лет прогноз неблагоприятный.
Резюме для родителей
В раннем детском возрасте патологии опорно-двигательного аппарата достаточно широко распространены. При своевременном их выявлении и лечении больше шансов на эффективность лечебных мероприятий.
Игнорировать регулярные осмотры ортопеда родителям не следует. Не менее серьезного отношения требует и выполнение всех рекомендаций ортопеда. Многие родители считают лечебную физкультуру необязательным компонентом лечения, в то время как она может многое изменить в эффективности лечебного курса и прогнозе.
Такое отношение может привести к серьезным осложнениям для ребенка на протяжении всей жизни или к необходимости оперативного лечения.
К какому врачу обратиться
При перечисленных в статье проблемах необходимо обратиться к ортопеду. Если родители затрудняются с выбором врача, можно сходить на прием к своему педиатру, после осмотра ребенка он сможет назначить нужное обследование и уточнить диагноз. Может понадобиться консультация невролога, специалиста по лечебной физкультуре и массажу, квалифицированного рентгенолога, офтальмолога, а в тяжелых случаях — хирурга и нейрохирурга.
