Нередко воспалительные заболевания различной природы осложняются воспалением расположенных рядом лимфатических сосудов. Это и есть лимфангит (лимфангиит).
Из области воспаления в лимфатические сосуды инфекционный агент проникает в любом случае, но далеко не всегда при этом развивается лимфангит. Заболеет человек или нет, напрямую зависит от количества микроорганизмов, их вирулентности (агрессивности, способности вызвать болезнь), интенсивности воспалительного процесса в первичном очаге, защитной реакции организма и ряда других факторов.
Именно о лимфангите – о причинах и механизме его развития, симптоматике, принципах диагностики и лечения – и пойдет речь в нашей статье.
Причины возникновения и механизм развития

Практически всегда лимфангит – вторичное заболевание, развивающееся не самостоятельно, а на фоне какого-либо очага воспаления. Этот очаг может быть расположен на поверхности кожи или в глубине тканей и представлять собой инфицированную рану, ссадину, абсцесс, фурункул или карбункул, флегмону. Это заболевание – признак прогрессирования первичного патологического процесса, который усложняет его течение.
Ведущая причина лимфангита – условно-патогенные и патогенные бактерии, в частности, бета-гемолитический стрептококк, золотистый и другие виды стафилококка, протей, кишечная палочка, аэробные бактерии. Иногда лимфангиит возникает на фоне туберкулеза – этиологическим фактором в данном случае становятся микобактерии. Во многих случаях патологический процесс вызывает не одна, а сразу несколько бактерий.
Бактерии из инфекционного очага попадают в межтканевое пространство, а оттуда – в лимфокапилляры. В сосудах они движутся вместе с лимфой, распространяясь в сосуды большего калибра и лимфоузлы. В лимфатических сосудах бактерии и их токсины провоцируют воспаление клеток, выстилающих их изнутри – эндотелия: стенка отекает, повышается проницаемость клеток, они продуцируют большое количество воспалительной жидкости – экссудата, внутри кровеносных сосудов образуются микротромбы. Следствием всех этих процессов становится застой лимфы в сосудах – лимфостаз и гнойный лимфангит.
При отсутствии своевременного лечения в патологический процесс вовлекаются ткани, окружающие воспаленный лимфатический сосуд – в них развиваются воспалительные изменения, которые получили название «перилимфангит». Также процесс распространяется по ходу самого лимфатического сосуда вплоть до грудного лимфатического протока, поражая встречающиеся на пути лимфатические узлы (развивается лимфаденит).
В большинстве случаев при лимфангите поражаются сосуды конечностей, что связано с частыми травмами и микротравмами этих частей тела, большим разнообразием микроорганизмов в данной области, а также особенностями лимфатической системы.
Иногда с лимфангиитом у своих пациентов сталкиваются врачи-урологи или андрологи. Заболевание в этом случае поражает лимфатические сосуды полового члена и может оказаться невенерической (развиваться в результате микротравматизации тканей во время мастурбации или полового акта) и венерической (при генитальном герпесе, сифилисе, других заболеваниях, передающихся половым путем) природы.
Виды
Выделяют такие виды воспаления лимфатических сосудов:
- острое или хроническое (более 3 недель);
- поверхностное или глубокое (в зависимости от того, где расположен первичный очаг патологического процесса);
- серозное или гнойное (в зависимости от вида возбудителя).
Также выделяют стволовой, или трункулярный (поражающий крупные лимфатические сосуды) и ретикулярный, или капиллярный, сетчатый (поражает сосуды мелкого калибра) лимфангит.
Клинические проявления
Острый лимфангит начинается внезапно с повышения температуры тела до фебрильных (38.5-40 °С) значений, озноба, головной боли, выраженной общей слабости и прочих симптомов интоксикации организма. Кроме того, больных беспокоит боль в первичном очаге поражения, пульсация в нем.
Вокруг первичного очага (раны, фурункула и так далее) появляется яркая гиперемия (покраснение) и хорошо заметный сетчатый узор (мраморность). Эти изменения свидетельствуют о развитии ретикулярного лимфаденита.
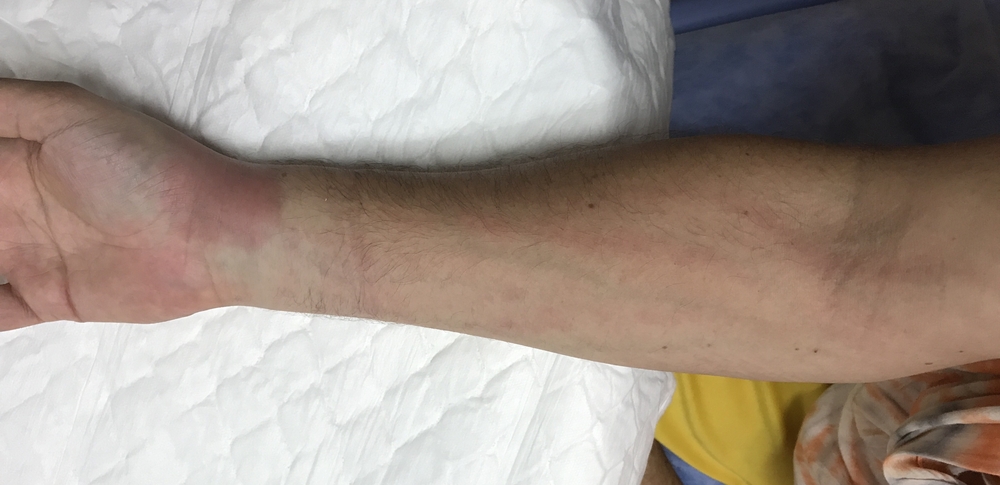
Стволовой поверхностный лимфаденит определяется как тяж, полоса покраснения, которая тянется по ходу пораженного сосуда к регионарным лимфатическим узлам. Патологический процесс быстро прогрессирует – мягкие ткани над тяжем отечны, плотные, напряжены, обнаруживается болезненность при пальпации (прощупывании) их. Также могут пальпироваться увеличенные в размере и пальпаторно болезненные лимфатические узлы по ходу воспаленного сосуда. Образно говоря, лимфаденит с лимфангитом имеют вид болезненного плотного шнура, четок.
При глубоком лимфадените первичный очаг инфекции расположен в глубине тканей организма и поражаются глубокие лимфатические сосуды, поэтому покраснения по ходу их визуализировать не удается. Имеет место боль в пораженной конечности, отек мягких тканей в области поражения, резкая пальпаторная болезненность. Спустя короткий срок после начала заболевания развивается и быстро нарастает лимфедема.
Хронические лимфангиты протекают малосимптомно и проявляются в основном стойкими отеками пораженной конечности или других частей тела. Общее состояние больного при этом не нарушено или нарушено незначительно.
Невенерический лимфангит полового члена сопровождается появлением вдоль органа плотного тяжа, безболезненного при пальпации, который сам по себе исчезает спустя несколько часов с момента начала заболевания.
Осложнения
При отсутствии своевременного лечения лимфангит может привести к развитию осложнений, основными среди которых являются:
- подфасциальная флегмона;
- подфасциальный абсцесс;
- сепсис.
Принципы диагностики
Диагностический подход зависит от того, насколько глубоко расположены пораженные сосуды:
- Для диагностики сетчатого лимфангита достаточно простого осмотра врача – он имеет характерный внешний вид, его несложно отдифференцировать от сходных патологий.
- С целью диагностики глубокого лимфангита пациенту назначают дополнительные методы исследования:
- общий анализ крови (увеличение количества лейкоцитов, высокая СОЭ – признаки воспалительного процесса в организме);
- ультразвуковая допплерография (врач обнаруживает неоднородную структуру стенок пораженных лимфатических сосудов, наличие вокруг них гиперэхогенного ободка, сужение их просвета, реактивные изменения в регионарных лимфатических узлах);
- компьютерная термография (посредством этого метода удается оценить распространенность лимфаденита, глубину расположения пораженного сосуда, степень выраженности воспалительного процесса).
Бакпосев отделяемого первичного очага инфекции поможет верифицировать возбудителя и определить чувствительность его к антибактериальным препаратам.
В тяжелых случаях, при развитии осложнений проводят посев крови на стерильность.
Дифференциальная диагностика
Некоторые заболевания имеют сходные с лимфаденитом клинические проявления, но подлежат совершенно иному лечению. Врачу важно правильно интерпретировать признаки той или иной болезни – это поможет выставить верный диагноз и назначить адекватную терапию.
Дифференциальную диагностику проводят с такими болезнями:
- рожа (отличительная особенность сетчатого лимфаденита – размытые края гиперемии, в то время как при роже они четкие);
- поверхностный флебит (воспаление вен);
- флегмона мягких тканей;
- остеомиелит;
- тромбофлебит глубоких вен.
Принципы лечения
Больному лимфангиитом, как правило, назначают следующие лечебные мероприятия:
- самое важное – устранить первичный источник инфекции, заболевание, которое осложнилось лимфангитом; проводят первичную хирургическую обработку гнойных ран, вскрывают ограниченные гнойные очаги (панариции, фурункулы, абсцессы), промывают их растворами антисептиков, дренируют (чтобы обеспечить отток жидкости в период заживления);
- двигательный покой (пораженную конечность фиксируют в приподнятом положении; это улучшит лимфоотток и уменьшит нагрузку на поврежденный сосуд);
- антибактериальная терапия – антибиотики широкого спектра действия (аминопенициллины (Флемоксин), цефалоспорины (Лексин, Зиннат и другие), аминогликозиды (Сумамед и прочие)) на начальном этапе болезни; при их недостаточной эффективности – замена на другой, в соответствии с результатами анализа на чувствительность микроорганизма к антибиотикам;
- нестероидные противовоспалительные препараты в форме раствора для инъекций, таблеток или мазей (Диклак, Вольтарен, Мовалис, Нимесил и прочие) – обезболят и уменьшат воспаление;
- антигистаминные препараты (Цетрин, Зодак, Эриус, Лорано и другие) – уменьшат отечность тканей;
- инфузии физиологического и других растворов – уменьшат проявления интоксикации;
- на этапе выздоровления – физиопроцедуры (лазерное или ультрафиолетовое облучение крови, компрессы с димексидом, грязевые или мазевые повязки, рентгенотерапия).
Важно! Прогревания области поражения, массаж, нанесение каких-либо мазей без консультации врача запрещены и опасны, так как могут значительно ухудшить состояние больного.
К какому врачу обратиться

При появлении признаков лимфангита необходимо обратиться в поликлинику к хирургу. Он устранит первичную причину заболевания, а затем назначит лечение для воспаленного лимфатического сосуда. Также может потребоваться консультация инфекциониста, дерматолога, физиотерапевта.
Профилактика и прогноз
Острый лимфаденит при своевременно начатом адекватном лечении имеет благоприятный прогноз – завершается выздоровлением человека. Хронический лимфаденит вылечить, увы, невозможно. Он может привести к облитерации (закупорке) пораженного сосуда и нарушению тока лимфы с последующим развитием слоновости.
Профилактика лимфангиита состоит в первичной хирургической обработке ран с соблюдением всех правил асептики и антисептики, адекватном лечении очагов первичной инфекции.
Лимфангит – острое или хроническое воспалительное заболевание лимфатических сосудов. Обычно является вторичным. Проявляется болями по ходу пораженного сосуда, отечностью и гиперемией тканей над ним. Диагностика основывается на визуальном осмотре, данных анамнеза жизни и заболевания, с учетом результатов дополнительных методов исследования (общий анализ крови, УЗДГ, КТ, бакпосев). Основу лечения составляет терапия основного заболевания, а также антибиотикотерапия. В период реконвалесценции (выздоровления) с целью его ускорения могут быть использованы методики физиотерапии.
Помните: своевременное обращение к врачу – залог успешного лечения и выздоровления. Оттягивание консультации специалиста – фактор риска хронизации процесса и снижения качества жизни человека. Будьте внимательны к своему здоровью!
Врач-дерматовенеролог, уролог Ленкин С. Г. рассказывает о лимфангите полового члена:
