Периоды менопаузы и климакса всегда сопряжены с гормональной перестройкой организма женщины и нередко осложняются появлением различных неприятных симптомов и заболеваний. Одним из таких гинекологических недугов, относящихся к предраковым состояниям, является лейкоплакия вульвы. Вначале это заболевание может протекать абсолютно бессимптомно, а при отсутствии своевременного лечения может приводить к развитию онкологического процесса.
Лейкоплакия вульвы (или склеротический лишай) является дистрофическим заболеванием вульвы с проявлениями плоскоклеточной гиперплазии выстилающего вульву многослойного плоского эпителия. При этом заболевании наблюдается появление в тканях вульвы в норме отсутствующих роговых и зернистых слоев, которые приводят к развитию акантоза, пара- и гиперкератоза. Это заболевание может сочетаться с краурозом вульвы, и такие клинические случаи в последние годы все чаще наблюдаются в практике гинекологов. При лейкоплакии вульвы озлокачествление клеток и развитие рака вульвы наблюдается у 13-30% пациенток, а при сочетании с краурозом риск появления раковой опухоли повышается. К сожалению, врачи отмечают и тот факт, что это гинекологическое заболевание становится «моложе» и все чаще выявляется и у женщин молодого возраста.
В этой статье мы ознакомим вас с причинами, симптомами, способами диагностики, лечения и профилактики лейкоплакии вульвы. Эта информация позволит вам вовремя начать лечение и предупредить развитие тяжелых осложнений.
Причины
Пока современная медицина не может дать точного ответа о причине развития лейкоплакии вульвы в каждом конкретном клиническом случае, но врачам хорошо известны те факторы, которые могут привести к изменениям в клеточном составе эпителия вульвы. К ним относят:
- генитальный герпес;
- хронические воспалительные заболевания половых органов;
- эрозия и дисплазия шейки матки;
- травмы половых органов;
- гормональный дисбаланс;
- заражение вирусом папилломы человека;
- пренебрежение правилами личной гигиены;
- ожирение;
- гипо- и авитаминоз;
- сахарный диабет.
Все эти факторы приобретают особую опасность возрасте после 40 лет или в период менопаузы.
Психиатры рассматривают лейкоплакию как психосоматическое заболевание, которое провоцируется целым комплексом психоэмоциональных нарушений и может корректироваться изменением образа мыслей. Как правил, женщины с таким диагнозом испытывают постоянное недовольство собой и действиями окружающих их людей, предъявляют повышенные требования к себе и глубокое недоверие к своим близким и родственникам.
Намного реже лейкоплакия вульвы развивается в детском возрасте. Однако все вышеперечисленные факторы могут стать причиной изменений в слизистой вульвы и у девочек. Именно поэтому регулярные профилактические осмотры в таком возрасте приобретают важную роль, и при появлении первых же признаков заболевания необходимо сразу же обращаться к врачу.
Симптомы
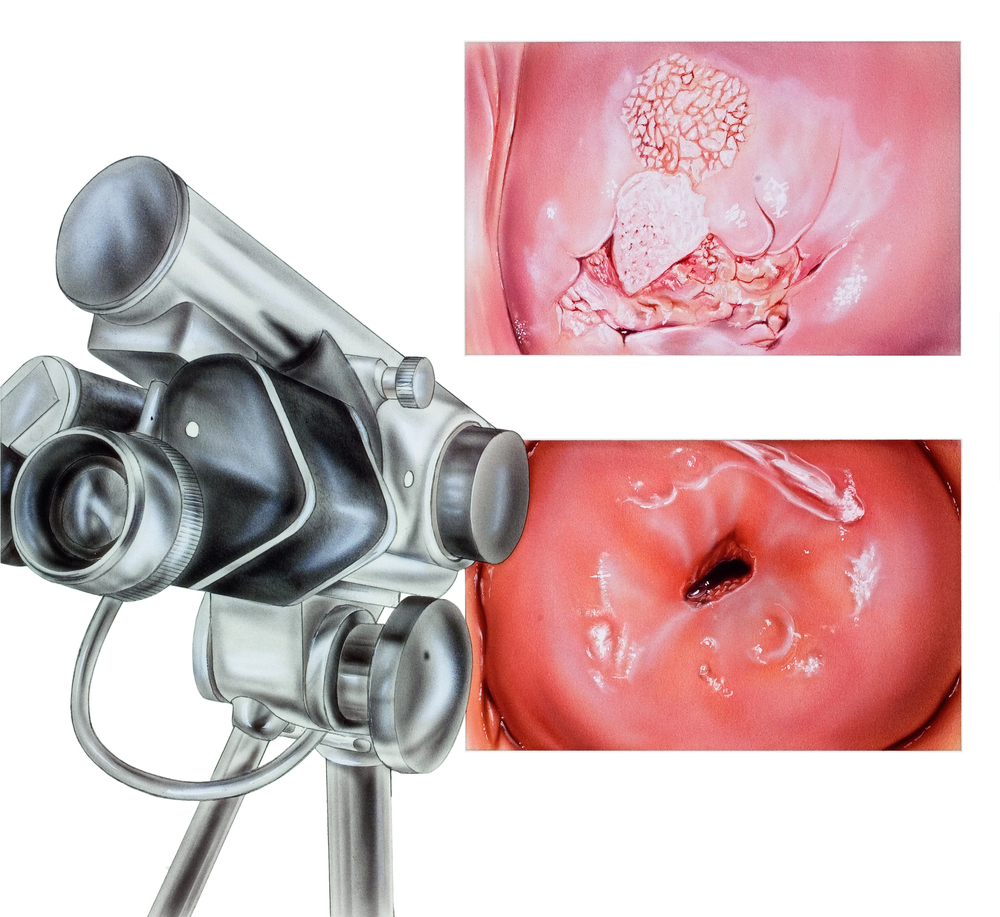
Иногда лейкоплакия вульвы длительное время протекает бессимптомно и женщины узнают о ее развитии во время планового или профилактического осмотра у гинеколога. Патология может обнаруживаться случайно при осмотре клитора и малых половых губ. На их слизистой оболочке появляются небольшие, обычно множественные, пятна белесого цвета. Со временем они утолщаются, ороговевают, слегка возвышаются над поверхностью слизистой и приобретают серо-белый цвет с перламутровым оттенком. Очаги изменившейся слизистой могут увеличиваться в размерах, сливаться и распространяться на значительную поверхность вульвы. Нередко у больных наблюдаются парестезии в виде онемения или покалывания в зоне кератоза.
При инфицировании или склерозировании зон лейкоплакии женщина может обращать внимание на внезапное появление отечности и предъявлять жалобы на сухость, напряжение и стягивание слизистой и кожи в области половых органов, интенсивный зуд, который усиливается по ночам или при движении, половом акте и мочеиспускании. Длительный зуд вульвы приводит к появлению психоэмоциональных расстройств, истощению нервной системы и утрате трудоспособности.
На участках лейкоплакии могут появляться множественные субэпителиальные кровоизлияния. На поздних стадиях болезни гиперкератоз и склерозирование достигают своего максимума. Кожнослизистые покровы становятся ригидными, складчатыми, по цвету глянцево-перламутровыми. На их поверхности появляются телеангиоэктазии и субэпителиальные кровоизлияния. Большие половые губы становятся похожими на утолщенные валики, малые половые губы почти не определяются, а вход во влагалище становится резко суженным.
Классификация форм лейкоплакии
По степени выраженности гиперкератоза лейкоплакия может быть:
- Плоская. На вульве появляются плоские белесые пятна без признаков воспалительного процесса. После удаления тампоном они появляются вновь. Пятна могут присутствовать на ограниченных участках вульвы, а при генерализованном течении захватывают обширную поверхность слизистой.
- Гипертрофическая. Очаги изменения слизистой выглядят как серо-белые пятна с четко очерченными контурами, они возвышаются над поверхностью и иногда сливаются между собой, не снимаются тампоном.
- Бородавчатая. Очаги поражений значительны и имеют вид бородавчатых наростов. Могут осложняться изъязвлениями, воспалением, отечностью и появлением покраснений, язв, трещин и эрозий. Такая форма лейкоплакия считается предраковым состоянием.
Лейкоплакия вульвы и беременность
В отдельных случаях лейкоплакия вульвы может развиваться и во время беременности. При помощи своевременной и грамотно назначенной медикаментозной терапии обычно удается достичь стабильного состояния без прогрессирования симптомов во время вынашивания плода и в раннем послеродовом периоде. В таких случаях женщинам показано родоразрешение естественным путем. При наличии выраженной сухости, истонченности, наличии долго заживающих изъязвлений, трещин и обширных очагов лейкоплакии для родоразрешения рекомендуется операция кесарева сечения.
Диагностика

Для установления диагноза пациенткам назначаются такие виды обследования:
- сбор анамнеза и гинекологический осмотр;
- общий анализ крови;
- мазок на флору из уретры, влагалища и шейки матки;
- анализ методом ПЦР на наличие вируса папилломы человека с установлением типа вируса;
- биопсия и гистологическое исследование;
- цитологическое исследование соскобов с шейки матки и цервикального канала на атипичные клетки;
- вульвоскопия (простая и расширенная с использованием красителей);
- кольпоскопия;
- аспирация содержимого полости матки и/или цервикального канала с последующим гистологическим исследованием материала;
- иммунограмма.
На ранних стадиях лейкоплакии вульвы проводится дифференциальная диагностика этого заболевания с такими болезнями как:
- нейродермит – зуд при этом проявляется и на других участках тела, эпителий уплотнен, сухой и утолщенный, кожа покрасневшая, с воспаленными папулами розово-коричневоого цвета и имеет усиленный рисунок;
- витилиго – при этом заболевании отсутствуют участки пигментаций, зуд легкий, на измененных участках кожи нет атрофических изменений;
- сахарный диабет – ткани вульвы воспаленные, отечные, тестообразной консистенции, зуд сильный;
- красный плоский лишай – при этом заболевании высыпания папулезные, множественные и склонны к группировке, после вскрытия папул на коже образуются участки атрофии или склероза с образованием келоиднообразных рубцовых изменений.
При подозрении на кожное заболевание женщине рекомендуется консультация дерматолога.
При развитии у женщины психоневрологических нарушений назначается консультация психотерапевта.
Лечение
Все пациентки с лейкоплакией вульвы подлежат диспансерному динамическому наблюдению у гинеколога или онколога (при наличии злокачественного поражения). Для наблюдения за состоянием участков лейкоплакии обязательно проводятся такие методики обследования как цитологический анализ и кольпоскопическое исследование.
Тактика лечения лейкоплакии вульвы зависит от степени и характера изменений слизистой вульвы и направлена на устранение симптомов заболевания и предупреждение перерождения бляшек в злокачественную опухоль. На начальных этапах заболевания больной назначается длительная комплексная консервативная терапия, которая требует постоянного врачебного контроля и проведения мониторинга ее эффективности (по результатам анализов).
Консервативная терапия
Для консервативного лечения лейкоплакии вульвы больной рекомендуется:
- прием лекарственных препаратов;
- правильное проведение гигиенических мероприятий;
- соблюдение диеты;
- физиотерапевтические процедуры.
Медикаментозная терапия
Для устранения неприятных симптомов заболевания назначаются:
- местные препараты для устранения воспаления: Банеоцин, Элидел крем, Белодерм мазь, Дермовейт мазь, Клобетазол пропионат и др.;
- местные препараты для устранения зуда: Акридерм, Синафлан мазь, Белодерм, Тридерм, Целестодерм, Прогестерон крем и др.;
- антигистаминные препараты: Тавигил, Лоратадин, Кларисенс, Фенкарол и др.;
- местные гормональные препараты: Эстриол крем, Прогестерон крем, Тестостерона пропионата мазь и др.;
- антибактериальные средства для местного применения (при вторичных инфекциях): Левомиколь, масляный раствор Хлорофиллипта, 5% линимент Синтомицина, свечи Синтомицин, эмульсия Хлоргексидина и др.
Для общего укрепления организма и улучшения состояния слизистой оболочки рекомендуется прием витаминно-минеральных комплексов.
При невозможности устранения зуда вульвы медикаментозными средствами для наружного применения назначаются новокаиновые вульварные блокады и радиоволновая пункция кожного покрова вульвы.
При выраженном воспалении и вторичном инфицировании могут назначаться противовоспалительные и антибактериальные препараты в виде таблеток или инъекций. При необходимости назначаются препараты для иммунной коррекции.
Пациенткам с психоневрологическими нарушениями назначаются занятия по психокоррекции и прием седативных средств, антидепрессантов и транквилизаторов.
Гигиенические мероприятия

При лечении лейкоплакии вульвы рекомендуется:
- Не допускать перегревания тела.
- Не носить синтетическое и плотно облегающее тело белье.
- Избегать пребывания на солнце.
- Отказаться от приема горячих ванн, посещений сауны и бани.
- Для подмывания не использовать пересушивающих кожу антисептических растворов и мыла, а пользоваться кипяченой водой с добавлением соды (для смягчения) и отварами трав (ромашка, календула, крапива, шалфей).
- Не спринцеваться.
- Отказаться от применения синтетических прокладок и тампонов.
Диета
Во время лечения лейкоплакии вульвы рекомендуется исключить:
- употребление спиртных напитков и курение;
- прием жирных копченых, острых блюд, черного чая и кофе.
В ежедневный рацион должны включаться богатые витаминами (особенно витамином А) и минералами овощи, фрукты, нежирные сорта мяса, крупы и молочные продукты.
Физиотерапия
Для противовоспалительного и десенсибилизирующего эффекта назначаются:
- фонофорез с лекарственными препаратами;
- модуляция ритмов головного мозга;
- радиоволновое лечение;
- магнитофорез;
- сонофорез;
- лазерофорез;
- дарсоваль;
- бальнеотерапия;
- чрескожное лазерное облучение крови;
- лечебная физкультура.
Хирургическое лечение
Необходимость хирургического лечения определяется показателями анализов и эффективностью консервативной терапии. Для устранения очагов лейкоплакии могут применяться:
- иссечение участков лейкокератоза вульвы скальпелем или радионожом;
- удаление очагов лейкокератоза при помощи криодеструкции;
- удаление очагов лейкокератоза при помощи лазерной абляции;
- экстирпация вульвы (проводится при признаках перерождения в рак).
При признаках перерождения опухоли в раковую больной после операции назначаются курсы радиолучевой терапии.
Профилактика
Профилактика лейкоплакии заключается в регулярном проведении профилактических осмотров и своевременном лечении воспалительных заболеваний, гормональных сбоев и метаболических нарушений.
К какому врачу обратиться?
При появлении первых признаков лейкоплакии вульвы следует обратиться к гинекологу. При необходимости врач может рекомендовать консультации дерматолога, эндокринолога, психотерапевта и онколога.