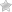Лимфогранулематоз, или лимфома Ходжкина – онкологическое заболевание, однако еще в середине 70-х годов ХХ века оно было признано потенциально излечимым у большинства больных. В последние годы вопросы терапии лимфогранулематоза активно изучались, и были выбраны оптимальные схемы лечения для разных групп пациентов.
Что это за болезнь
Лимфогранулематоз – опухоль лимфоидной ткани, из которой состоят лимфоузлы. Эта же ткань есть в селезенке и костном мозге, а также в других органах в меньшем количестве. При лимфогранулематозе в пораженных органах образуются очаги разрастания – гранулемы.
Лифмогранулематоз: это рак или нет?
Если подходить с научной точки зрения, то рак – это злокачественная опухоль, происходящая из эпителиальной ткани, которая покрывает тело снаружи и выстилает просвет органов изнутри. Лимфоидная ткань не относится к эпителиальной, поэтому лифогранулематоз – не рак в медицинском понимании этого слова. Однако у лимфомы Ходжкина и раковых опухолей есть общие черты:
- злокачественный рост и способность метастазировать;
- истощение больного, симптомы интоксикации;
- необходимость в лечении, убивающем трансформировавшиеся клетки – лучевой и химиотерапии.
Поэтому на бытовом уровне представление о лимфогранулематозе как о раке лимфатических узлов не вызывает особых возражений у врачей.
Причины и механизм развития
Заболевают чаще всего молодые люди, и мужчины и женщины, в возрасте от 15 до 30 лет. Вторая волна заболеваемости поражает в основном мужчин старше 50 лет.
Причины болезни неизвестны. Считается, что она вызвана действием ионизирующего излучения или токсических веществ, вызывающих мутации в клетках лимфоузлов. Не исключено и вирусное поражение.
Наиболее характерный морфологический признак лимфомы Ходжкина, отличающий ее от, к примеру, неходжкинских лимфом, – наличие злокачественных клеток двух видов:
- гигантские клетки как минимум с двумя ядрами – клетки Рид-Штернберга;
- крупные клетки с одним ядром – клетки Ходжкина.
Кроме них, опухоль состоит из лимфоцитов, плазмоцитов и других клеток крови. Она растет из одного центра, расположенного обычно в лимфоузлах шеи, надключичной области и средостения (промежутка между легкими в грудной клетке, ограниченного сзади позвоночником, спереди грудиной). Метастазы распространяются по кровеносным и лимфатическим сосудам, поражая легкие, почки, желудочно-кишечный тракт, костный мозг.
На первой стадии поражен лишь один лимфоузел. О второй стадии говорят, когда затронуты как минимум две группы лимфоузлов с одной стороны от диафрагмы (например, шейные и в средостении). Третья группа – поражение лимфоузлов как сверху, так и снизу от диафрагмы, а также и селезенки. На четвертой стадии присоединяются метастазы в печень и другие органы, при этом первичный очаг может не определяться.
Симптомы
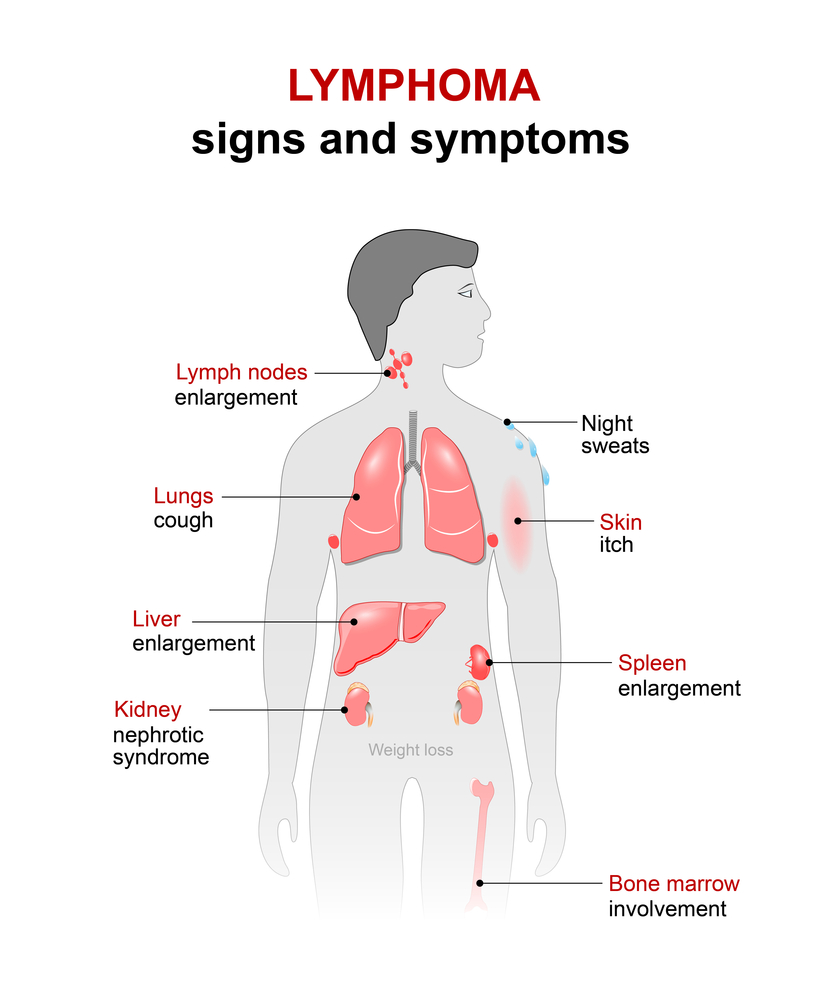
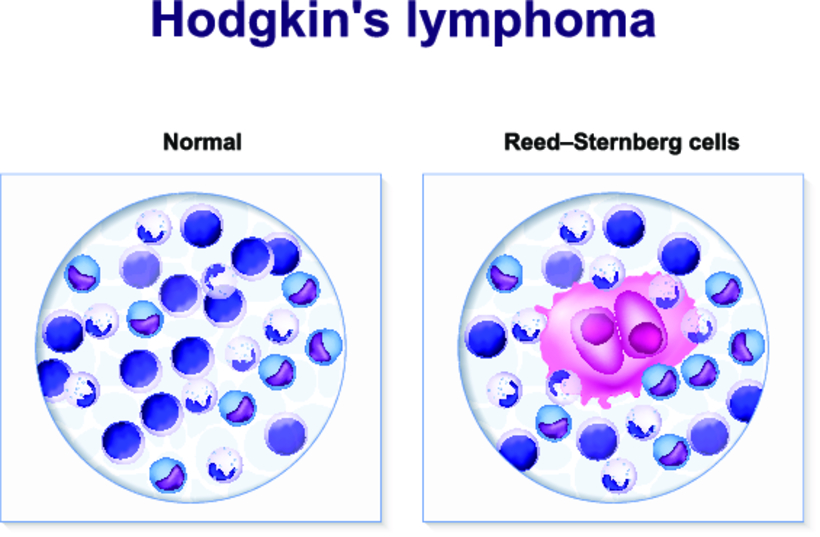
Проявления заболевания могут быть разными, но самые характерные симптомы, сочетание которых должно вызвать у врача мысль о лимфогранулематозе, это:
- увеличение лимфатических узлов;
- лихорадка;
- кожный зуд.
Начало болезни может быть постепенным. В этом случае сами больные обнаруживают у себя увеличенные лимфоузлы, например, шейные. Они безболезненны и не спаяны между собой и с окружающими тканями. Могут увеличиваться и другие лимфатические узлы: подмышечные, в средостении, брюшные. При этом первым симптомом может быть сдавление органов средостения с развитием кашля, одышки, нарушения глотания.
Во многих случаях болезнь начинается с лихорадки и интоксикации. Возникают эпизоды необъяснимого повышения температуры тела до 39 градусов и выше, затем в течение какого-то времени температура нормализуется. При этом больной жалуется на сильную потливость по ночам, слабость и снижение веса. Это признаки интоксикации (отравления) продуктами жизнедеятельности опухолевых клеток.
Еще одним довольно специфичным признаком болезни является распространенный зуд кожи. Он встречается у 10-50% больных.
Типичное развитие лимфогранулематоза связано с локализацией первичного очага в средостении, быстрым инфильтративным (пропитывающим) ростом лимфоузлов с поражением плевры, легких, скоплением жидкости в плевральной полости. Оно сопровождается одышкой, болью в груди, упорным сухим кашлем.
Диагностика
Обязательными являются осмотр пациента, его физикальное исследование. Метод подтверждения диагноза – гистологическое исследование удаленного лимфоузла (анализ его тканевой структуры под микроскопом).
У пациента берут следующие анализы:
- общий анализ крови;
- биохимический анализ крови с определением общего белка, альбумина, щелочной фосфатазы, лактатдегидрогеназы, билирубина и его фракций, трансаминаз, креатинина.
В анализе крови у половины пациентов увеличено содержание лейкоцитов (преимущественно нейтрофилов), на поздних стадиях болезни количество лейкоцитов, прежде всего лимфоцитов, становится ниже нормы. Может определяться повышение скорости оседания эритроцитов, эозинофилия, при прогрессировании процесса – панцитопения, то есть снижение количества всех кровяных клеток вследствие угнетения кроветворения.
Проводится рентгенография органов грудной клетки в двух проекциях. Если на рентгенограмме изменений не обнаружено, обязательно назначают компьютерную томографию для выявления мелких лимфоузлов в средостении. Компьютерная томография проводится также при массивном поражении лимфоузлов, в этом случае она помогает выявить прорастание опухоли в легкие, грудину, плевру, перикард. Флюорография органов грудной клетки не дает значимой информации при лимфогранулематозе.
Назначается ультразвуковое исследование лимфатических узлов, особенно расположенных в труднодоступных для пальпации местах – подключичных и расположенных около щитовидной железы. Проводится удаление одного из пораженных лимфоузлов. Диагноз ставится только после обнаружения в таком лимфатическом узле клеток Рид-Штернберга.
Для оценки костной системы проводят радиоизотопную диагностику. Если она выявляет очаги повреждений в костях, проводится прицельная рентгенография или томография этих участков.
Необходима также двусторонняя трепанобиопсия подвздошных костей. Это единственный метод, позволяющий диагностировать поражение костного мозга.
В некоторых случаях показана диагностическая лапароскопия и биопсия печени и селезенки, а также метиастиноскопия или медиастинотомия (вскрытие средостения) с биопсией пораженных лимфоузлов.
Если проведен весь комплекс обследования, выбор оптимальной программы лечения не представляет сложностей.
Лечение
Основной способ лечения больных с лимфомой Ходжкина – комбинированная химиолучевая терапия, которая различается по интенсивности в зависимости от объема опухолевой массы, то есть суммарного количества опухолевых клеток во всех пораженных органах.
Кроме этого, на прогноз влияют следующие факторы:
- массивное поражение средостения;
- диффузная инфильтрация и увеличение селезенки или наличие в ней более 5 очагов;
- поражение тканей за пределами лимфоузлов;
- поражение лимфатических узлов в трех и более областях;
- увеличение СОЭ больше 50 мм/ч в стадии А и больше 30 мм/ч в стадии Б.
Для лечения больных с изначально благоприятным прогнозом используют от 2 до 4 курсов химиотерапии в сочетании с облучением только пораженных лимфоузлов. В группе с промежуточным прогнозом применяется 4-6 циклов полихимиотерапии и облучение пораженных зон лимфоузлов. У больных с неблагоприятным прогнозом болезни проводят 8 курсов полихимиотерапии и облучение зон с большим массивом пораженных лимфоузлов.
При благоприятном течении возникает длительная ремиссия заболевания. В тяжелых случаях прогрессирует поражение легких, печени, нарастает истощение, развивается амилоидоз почек, сопровождающийся хронической почечной недостаточностью. На фоне угнетения иммунитета присоединяются бактериальные инфекции (пневмония, пиелонефрит и другие). На фоне лимфогранулематоза нередко активируется вирус простого герпеса, могут присоединиться туберкулез, бруцеллез, токсоплазмоз. Без лечения длительность жизни составляет около 2 лет.
К какому врачу обратиться
При подозрении на лимфогранулематоз можно обратиться к терапевту, который после первичной диагностики направит больного к гематологу. Лечение осуществляет врач-онкогематолог. Также полезно посетить иммунолога и выявить риск инфекционных осложнений.