Краснуха – острая вирусная инфекция, которая весьма распространена среди детского населения. Восприимчивость к вирусу достаточно высокая. К 20 годам восприимчивыми остаются только 20 % населения. В данной статье рассмотрим симптомы краснухи у ребенка и расскажем о лечении, которое обычно назначают врачи.
Причина заболевания

Краснуха вызывается РНК-содержащим вирусом. Источником заражения служит больной человек (независимо от того, стертая или клинически выраженная у него форма заболевания) или вирусоноситель. Заразный период достаточно длительный: последняя неделя скрытого (инкубационного) периода и еще на протяжении 2-3 недель от начала заболевания (то есть заразным является больной человек и в стадии разгара болезни, и в стадии выздоровления).
От 15 % до 50 % беременных женщин имеют риск заражения краснухой, причем опасными для них являются не только больные с выраженной клиникой заболевания, но и пациенты со стертыми формами или вирусоносители. При заражении беременной в первом триместре риск заражения для плода равен 90 %, во втором – 50 %, в третьем – 100 %. Вирус может проникать в организм плода через плаценту или через кровь.
Ребенок, имеющий врожденную форму заболевания, может оставаться заразным длительное время (до 20-30 месяцев).
Дети восприимчивы к вирусу в любом возрасте, но чаще заболевают дети от 3 до 12 лет. Дети, получающие грудное вскармливание, могут получить защитные антитела с молоком (если мать ранее болела краснухой). Эти дети сохраняют невосприимчивость к вирусу до 6-летнего возраста.
Более подвержены заболеванию дети в городах в связи с большей скученностью населения, тесным контактом людей при пользовании городским транспортом. Отмечаются сезонные повышения уровня заболеваемости в зимне-весенний период.
Возможны как спорадические (единичные) случаи заболеваний, так и эпидемические вспышки в детских коллективах. Повышения уровня заболеваемости краснухой отмечаются каждые 5-7 лет. Межэпидемические периоды могут удлиняться и до 12 лет. В период крупных эпидемий поражается до 2 % населения. При этом возрастает и число врожденных случаев инфекции.
Механизм развития краснухи
Краснуха может передаваться воздушно-капельным и вертикальным путем (внутриутробное заражение плода). Заражение через предметы или через третье лицо не происходит. Однократного непродолжительного контакта с больным недостаточно для заражения.
Вирус, внедряясь через слизистые в дыхательных путях, проникает в лимфоузлы. В них он размножается и попадает в кровь еще в инкубационном периоде, в течение недели после инфицирования. На этом этапе возбудителя можно обнаружить в слизи носоглотки или крови. На стадии высыпания вирус можно выявить в кале и моче.
Спустя неделю после появления высыпаний в крови вирус уже не обнаруживается в связи с появлением в крови антител к возбудителю. Они начинают образовываться с третьего дня заболевания и титр их постепенно нарастает. С нарастанием титра антител пациент поправляется.
При поражении возбудителем сосудов плаценты развиваются врожденные пороки различных органов плода. Кроме того, вирус вызывает нарушение процесса деления клеток, вследствие чего у плода останавливается процесс роста органов и тканей и он может погибнуть.
При внутриутробном заражении краснухой формируется хроническая форма заболевания, и малыши становятся источником заражения вирусом.
Иммунитет, выработанный после перенесенного заболевания, длительный и стойкий. Однако если иммунные лица в течение длительного времени не имеют контакта с больными краснухой или вирусоносителями, то иммунитет значительно снижается, и возможно повторное инфицирование. Это случается очень редко.
Симптомы краснухи
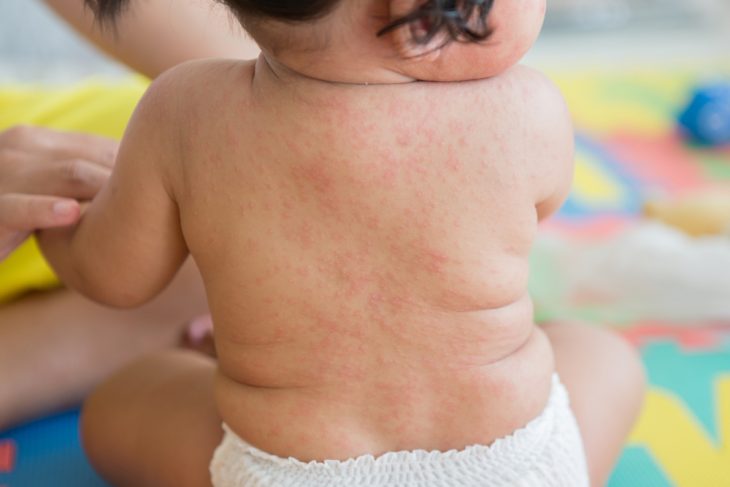
Различают врожденную и приобретенную формы заболевания. Длительность инкубационного периода (от заражения до клинических проявлений болезни) при краснухе чаще всего от 2 до 3 недель. Минимальный скрытый период может сокращаться до 10 дней, а максимальный может длиться 25 дней.
Симптомы приобретенной краснухи
Начало заболевания острое. Как правило, предвестников заболевания у детей не бывает. За день до высыпания может болеть голова (маленькие дети из-за этого капризничают). У некоторых деток могут появиться незначительные катаральные явления в виде насморка, першения в горле и кашля. Еще до высыпания появляется увеличение лимфоузлов: заднешейных, затылочных и околоушных.
Увеличение лимфоузлов является одним из ранних и характерных проявлений краснухи: появляются за день-два до высыпаний и исчезают через несколько суток после исчезновения сыпи. Увеличенные лимфоузлы хорошо определяются на ощупь и могут быть даже видны при повороте головы ребенка в противоположную сторону.
В детском возрасте клиническая картина при краснухе может проявляться по трем вариантам: только с высыпаниями; с наличием сыпи и повышением температуры; с сыпью, температурой и катаральными явлениями.
Экзантема (сыпь на коже) является очень типичным (чаще всего и первым) симптомом краснухи. Характерным является и распространение сыпи: она сначала появляется за ушками малыша, на личике, волосистой части головы. После этого без всякой последовательности она распространяется на все остальные участки тела. Так как проявляется сыпь очень быстро, складывается впечатление об одновременном появлении высыпаний. Наибольшая выраженность экзантемы отмечается через сутки.
Элементы высыпаний мелкие, не больше 3 мм в диаметре, имеют овальную или круглую форму, над поверхностью кожных покровов они не возвышаются. Интенсивность высыпаний на разных участках тела неравномерная: более обильная – на разгибательных поверхностях ножек и ручек, ягодицах, спине; в меньшем количестве – на коже шеи и лица. Соответствия между обильностью высыпаний и выраженностью интоксикации нет.
В редких случаях может образовываться сливная сыпь в виде сплошного покраснения кожных покровов. На подошвах и ладонях сыпи нет. У некоторых детей сыпь при краснухе походит на высыпания при кори и скарлатине. Высыпаний может не быть – в таких случаях чаще выставляется диагноз «ОРЗ». Сыпь держится всего 2-3 дня и исчезает, не оставляя ни шелушения, ни пигментации.
Одновременно с кожными высыпаниями (а иногда несколько раньше) появляется сыпь на слизистой зева (энантема). Она имеет вид бледно-розовых мелких пятнышек. Может отмечаться воспаление, покраснение, зернистость слизистой полости рта.
Помимо типичных форм краснухи распространены стертые формы заболевания. У детей соотношение типичных и стертых форм равно 1:1 или 1:2 (по данным разных авторов).
Общее состояние заболевшего ребенка страдает мало. Температура чаще всего повышается в пределах 37,5 ˚С, иногда она остается нормальной на весь период болезни. В редких случаях отмечается повышение температуры до 38˚С. У детей старшего возраста могут быть жалобы на головную боль, суставные и мышечные боли. Симптомов со стороны внутренних органов, как правило, нет. При повышенной температуре появляется учащение пульса.
В анализе крови характерны такие изменения:
- умеренное снижение числа лейкоцитов;
- повышение количества лимфоцитов;
- ускоренная СОЭ;
- увеличенное количество плазматических клеток.
Повышение (до 10-20 %) числа плазматических клеток является достоверным признаком для краснухи, который может держаться на протяжении нескольких месяцев. При лихорадке в моче могут появиться повышенное количество белка, лейкоцитов и эритроцитов.
Течение краснухи в детском возрасте обычно легкое. Исход заболевания, как правило, благоприятный. Осложнения развиваются в очень редких случаях у детей при иммунодефицитных состояниях.
Возможные осложнения краснухи:
- пневмония;
- отит;
- ангина;
- артрит;
- тромбоцитопеническая пурпура;
- крайне редко возникают менингоэнцефалит и энцефалит (воспалительный процесс в мозговых оболочках и веществе мозга).
Симптомы врожденной краснухи
Для характера поражений при врожденной краснухе имеет значение сроки беременности, на которых женщина заражается.
Локализация поражений зависит от гестационного срока на момент заражения:
- до 11 недель – нарушается формирование нервной системы (головного мозга);
- с 4 до 7 недель – формируются пороки сердца;
- с 7 до 12 недель – поражаются сетчатка глаз и среднее ухо, что ведет к слепоте и глухоте.
Если под воздействием вируса плод не погиб, то краснуха у ребенка протекает в виде хронического процесса с вялотекущими проявлениями. Чаще всего развиваются пороки развития различных систем и органов.
Признаки врожденной краснухи называют триадой Грега: низкий вес новорожденного, катаракта и глухота, врожденный порок сердца. В последующие годы у детей развивается патология со стороны эндокринных органов, чаще всего тиреотоксикоз (заболевание щитовидной железы) и сахарный диабет.
Глухота бывает одно- или двухсторонней и выраженной в разной степени. Коррекции она не поддается и, как правило, глухота приводит к стойкому нарушению речи. А поражение вестибулярного аппарата вызывает нарушение координации.
При врожденной краснухе часто развиваются дефекты конечностей: косолапость, остеопороз (разрежение) тазобедренного сустава и трубчатых костей вплоть до полного расплавления костей в течение первых месяцев жизни младенца. Кроме того, отмечается снижение мышечного тонуса, подергивания мышц и судороги. Может нарушаться формирование лицевого скелета (высокое небо, деформированные ушные раковины, незаращение неба).
Со стороны нервной системы поражение може выражаться в виде гидроцефалии (водянка головного мозга), микроцефалии (недостаточное развитие головного мозга), проявляться умственной отсталостью ребенка, выраженной в разной степени (от дебильности до идиотии). Ребенок с самого рождения заторможен, спокойный, сонливый или, напротив, чрезмерно возбужден. Большой родничок увеличен в размерах и напряжен. Хроническая внутриутробная краснуха может привести к вялотекущему менингоэнцефалиту (воспалению оболочек и вещества головного мозга).
Отмечается также поражение кожных покровов в виде нейродермитов. После рождения может появиться на коже мелкоточечная сыпь в виде кровоизлияний; сохраняется она до 2 недель. Печень и селезенка увеличены в размерах. Может проявляться желтушность кожных покровов и удерживаться дольше физиологической желтухи новорожденных Могут обнаруживаться пороки и других органов (кишечника, почек, надпочечников, половых органов).
Вышеописанные признаки врожденной краснухи могут и не проявляться в течение первых месяцев жизни. Но в процессе развития у этих ребят прогрессивно снижаются интеллектуальные способности, они обучаются в школах для умственно отстающих детей. Дети отличаются от сверстников меньшей массой тела и меньшим ростом. Высокой остается и смертность таких малышей: 20 % из них умирают в первые 4 года жизни.
Диагностика краснухи
Характерные симптомы краснухи позволяют без труда диагностировать заболевание, особенно на фоне вспышки. В качестве дополнительного метода диагностики применяется серологическое исследование крови. Исследуется венозная кровь в первые три дня заболевания и повторно с интервалом в 7 дней.
Обнаружение специфических антител к вирусу класса IgM и IgG в крови и нарастание их титров в 4 раза в динамике окончательно подтверждают диагноз. Обнаружение антител только класса IgG свидетельствует о перенесенной ранее краснухе.
Обнаруженные антитела класса IgM на протяжении нескольких месяцев свидетельствуют о внутриутробной краснухе. Такой результат дает основание диагностировать врожденную краснуху в течение первого года жизни ретроспективно.
Лечение
Лечение детей с краснухой проводится обычно дома. Назначается палатный (а при высокой лихорадке – постельный) режим и симптоматическая терапия. Специфическое лечение не разработано. При обильной сыпи применяются витаминные комплексы, антигистаминные препараты (Тавегил, Диазолин, Кларитин и др.). В случае развития осложнений проводится срочная госпитализация.
Профилактика краснухи
Больного ребенка изолируют на 5 дней со дня высыпания. Контактировавшие с больным дети из детского учреждения не выводятся, карантин на группу или класс в детских учреждениях не накладывается. Дезинфекция не проводится. Очень важно не допускать контакта с больными краснухой беременных женщин для профилактики врожденной краснухи.
Если при беременности женщина, не болевшая краснухой, имела контакт с больным в первом триместре беременности, следует решить вопрос о прерывании беременности. Проводится серологическое обследование женщины на 11-12 день после контакта и спустя еще 8-10 дней. При выявлении инфицирования женщины беременность прерывается по абсолютным показаниям.
Гамма-глобулинопрофилактика в этих случаях неэффективна.
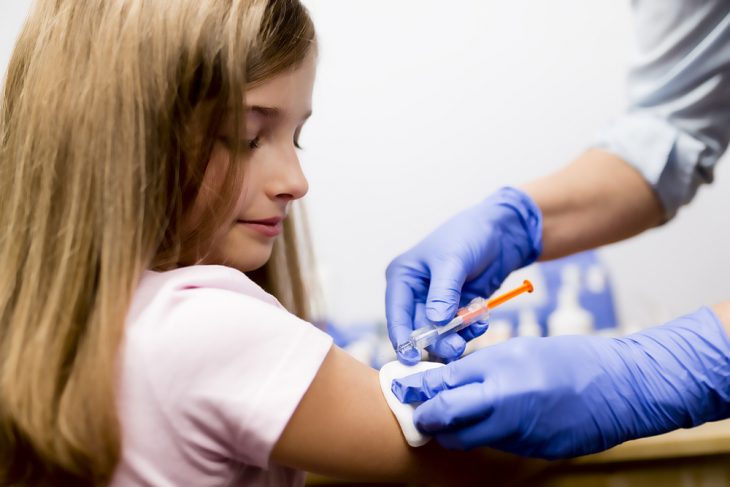
Согласно национальному календарю профпрививок, проводится вакцинация против краснухи детям в 12-15 месяцев и ревакцинация в 6 лет. Чаще применяется тривакцина: Приорикс (против кори, краснухи, и паротита). Может применяться также и моновакцина против краснухи (Рудивакс). Иммунитет после введения вакцины формируется спустя 2-3 недели и держится более 20 лет. Для профилактики врожденной краснухи рекомендуется вакцинировать и женщин детородного возраста, ранее не переболевших краснухой.
Резюме для родителей
Несмотря на легкое течение этой детской вирусной инфекции, игнорировать своевременное проведение вакцинации против краснухи не следует. Особую опасность представляет заболевание для беременных, которые могут заразить вирусом плод, что чревато множеством тяжелых пороков развития и уродств. При заражении краснухой беременной женщины следует прервать беременность.
К какому врачу обратиться
При развитии у ребенка признаков острого инфекционного заболевания нужно обратиться к педиатру. Лечение в большинстве случаев проводится в домашних условиях. Лишь при развитии осложнений ребенок госпитализируется в инфекционный стационар. Перед планированием беременности женщине следует проконсультироваться у терапевта, инфекциониста и при необходимости привиться. При врожденной краснухе ребенка лечат несколько специалистов, в зависимости от пораженных органов: дерматолог, невролог, эндокринолог, офтальмолог, ЛОР-врач и другие.
