Хроническая сердечная недостаточность (ХСН) встречается в среднем у 7 человек из 100. Ее распространенность растет с возрастом. У людей старше 90 лет ХСН наблюдается в 70% случаев.
Что такое хроническая сердечная недостаточность и почему она возникает
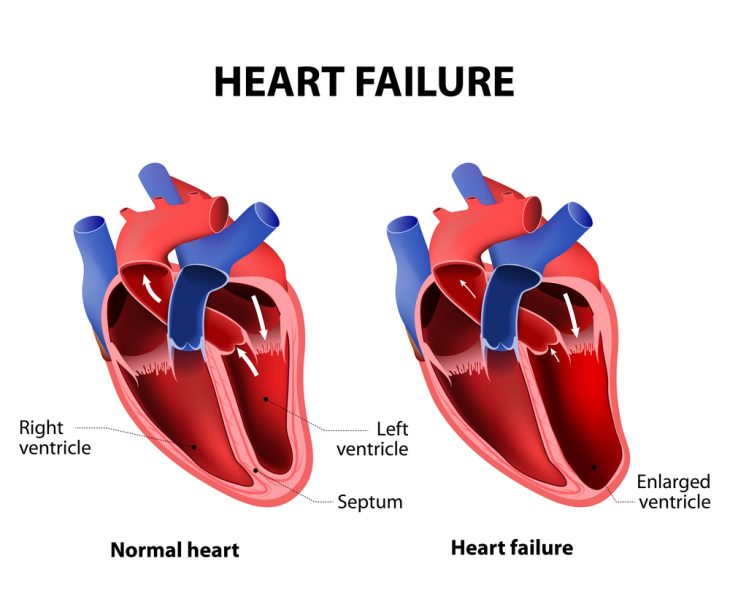
ХСН – это не заболевание, а синдром, осложняющий течение болезней сердца и сосудов. Она развивается постепенно и характеризуется неспособностью сердца выполнять насосную функцию и обеспечивать нормальное кровообращение вследствие нарушений расслабления сердечной мышцы или ухудшения ее сократимости.
Самые частые причины развития ХСН – ишемическая болезнь сердца (ИБС) и повышенное артериальное давление, то есть артериальная гипертензия (гипертоническая болезнь, симптоматические гипертензии). Более редкими причинами нарушения сократительной способности сердца являются:
- любые врожденные и приобретенные пороки сердца;
- миокардиты (воспаление сердечной мышцы) и кардиомиопатии (гипертрофическая, рестриктивная, дилатационная);
- болезни перикарда и эндокарда (констриктивный перикардит, гиперэозинофильный синдром и другие);
- нарушения ритма сердца (фибрилляция предсердий, суправентрикулярные и желудочковые тахикардии и другие);
- поражения сердечной мышцы при тиреотоксикозе, алкоголизме, сахарном диабете, анемии и некоторых других состояниях, не связанных напрямую с болезнями самого сердца.
Считается, что главными факторами прогрессирования ХСН являются:
- повреждение миокарда;
- активация нейро-гуморальных механизмов;
- нарушение процессов расслабления сердца (диастолическая дисфункция).
Повреждение миокарда имеет важное значение при гибели большой массы его клеток, например, вследствие обширного или повторного инфаркта миокарда. Снижение сократимости сердца влечет за собой компенсаторное увеличение выработки адреналина, ангиотензина II, альдостерона и других веществ. Они вызывают спазм сосудов, расположенных во внутренних органах, и призваны уменьшить объем сосудистого русла, чтобы уменьшить потребность организма в кислороде. Однако при постоянно повышенном уровне этих веществ задерживается натрий и вода, повышается артериальное давление, происходит дополнительная перегрузка миокарда, имеется и прямое повреждающее влияние на его клетки. В результате формируется «порочный круг», сердце повреждается и слабеет все больше.
Нарушение расслабления сердца сопровождается снижением эластичности и податливости его стенок. В результате нарушается наполнение полостей этого органа кровью, вследствие чего страдает системное кровообращение. Диастолическая дисфункция левого желудочка нередко является самым ранним признаком ХСН.
Стадии и симптомы ХСН
В России традиционно использовалась классификация ХСН, предложенная еще в 1935 году Н. Д. Стражеско и В.Х. Василенко. Согласно ей, в течении ХСН различали 3 стадии, в основном по внешним проявлениям синдрома, таким как одышка, отеки, сердцебиение, появляющимся при нагрузке или в покое.
В настоящее время преимущество имеет функциональная классификация, разработанная Нью-Йоркской Ассоциацией Сердца (NYHA). Согласно ей выделяют 4 функциональных класса (ФК) сердечной недостаточности в зависимости от переносимости нагрузки пациентом, которые отражают степень нарушения работы сердца:
- I ФК: физическая активность не ограничена, она не вызывает одышки, сердцебиения, выраженной утомляемости. Диагноз ставится на основании дополнительных методов исследования.
- II ФК: в покое пациент чувствует себя хорошо, но при обычной нагрузке (ходьба, подъем по лестнице) появляется одышка, сердцебиение, быстрая усталость.
- III ФК: симптомы появляются при незначительной нагрузке, пациент вынужден ограничивать повседневную активность, он не в состоянии быстро пройтись, подняться по лестнице.
- IV ФК: любая, даже незначительная активность вызывает неприятные ощущения. Симптомы появляются и в покое.
Наиболее типичные признаки ХСН:
- одышка;
- ортопноэ (дискомфорт в положении лежа, заставляющий больного лечь на высокие подушки или сесть);
- приступообразная одышка по ночам;
- уменьшение выносливости (снижение толерантности к нагрузке);
- слабость, быстрая утомляемость, потребность в длительном отдыхе после физической нагрузки;
- отеки на лодыжках или увеличение их окружности (начинают появляться следы от резинок носков, становится мала обувь).
Менее специфичные признаки, которые, однако, могут появляться при ХСН:
- кашель по ночам;
- увеличение веса больше чем на 2 кг в неделю;
- снижение веса;
- отсутствие аппетита;
- чувство вздутия живота и его увеличение;
- нарушение ориентации в пространстве (у пожилых людей);
- эмоциональная подавленность;
- частое и/или неритмичное сердцебиение;
- обмороки.
Все перечисленные признаки могут свидетельствовать не только о ХСН, но и о других заболеваниях, поэтому такой диагноз должен быть обязательно подтвержден дополнительными методами исследования.
Диагностика
Для подтверждения диагноза ХСН проводятся следующие исследования:
- электрокардиография (при абсолютно нормальной кардиограмме вероятность ХСН невелика, но специфичных ЭКГ-признаков этого синдрома не существует);
- эхокардиография (позволяет оценить диастолическую и систолическую функции сердца, распознать раннюю стадию ХСН);
- рентгенография органов грудной клетки для определения застоя в легких, выпота в плевральной полости;
- общий и биохимический анализы крови с определением, в частности, уровня креатинина;
- определение уровня натрийуретических гормонов в крови (их нормальное содержание практически позволяет исключить наличие у человека ХСН);
- при неинформативности эхокардиографии показана магнитно-резонансная томография (МРТ) сердца.
Лечение

Цели терапии:
- устранение симптомов ХСН (одышка, отеки и так далее);
- уменьшение числа госпитализаций;
- снижение риска смерти от этого состояния;
- улучшение переносимости нагрузок и качества жизни.
Основа лечения – применение лекарственных средств, влияющих на нейро-гуморальные механизмы прогрессирования ХСН и тем самым замедляющих ее прогрессирование:
- ингибиторы ангиотензин-превращающего фермента (эналаприл и другие ИАПФ) или при их непереносимости — блокаторы рецепторов к ангиотензину II (сартаны – лозартан, валсартан и другие) назначаются всем больным при отсутствии противопоказаний;
- бета-адреноблокаторы используются практически у всех пациентов, на сегодняшний день доказано, что ХСН – это не противопоказание, а наоборот, показание для использования этих средств (бисопролол); при их непереносимости может быть назначен ивабрадин (Кораксан);
- антагонисты минералокортикоидных рецепторов (эплеренон) при снижении фракции выброса по данным эхокардиографии меньше 35%.
Для устранения симптомов, связанных с задержкой жидкости, большинству пациентов с ХСН также назначаются мочегонные препараты.
Прием медикаментов должен быть регулярным, продолжительным (нередко пожизненным). Контроль за его эффективностью осуществляет кардиолог и/или терапевт.
Сердечные гликозиды (дигоксин) в настоящее время имеют ограниченное применение. При отсутствии других показаний больным с ХСН не назначаются статины (средства, снижающие уровень холестерина в крови), варфарин, алискирен.
Во многих случаях рассматривается вопрос об установке кардиостимулятора, лечении сопутствующих нарушений ритма, профилактике тромбообразования, реваскуляризации миокарда с помощью операции.
Особенности питания при ХСН:
- ограничение принимаемой жидкости до 1,5 литров в сутки;
- снижение употребления поваренной соли (при легкой ХСН – не есть соленые продукты, при средней тяжести – не досаливать пищу, при тяжелой – практически полностью исключить соль из питания);
- пища должна быть достаточно калорийной, легко усваиваться;
- питаться следует малыми порциями 5-6 раз в сутки;
- рекомендуется отказаться от острых, копченых блюд и алкоголя, а также не курить.
Физическая активность определяется в основном возможностями больного и должна подбираться индивидуально. Практически всем пациентам можно выполнять те или иные виды физических нагрузок. Даже при тяжелой ХСН будет полезна дыхательная гимнастика, а при легкой и умеренной выраженности симптомов – ходьба и занятия на тренажерах, но лишь после консультации с врачом.
При планировании отдыха нужно учитывать, что лучше выбирать курорты в своей климатической зоне. Рекомендуется отказаться от длительных перелетов и переездов, поскольку пребывание в неподвижности может вызвать образование тромбов или отеков.
Очень полезно для пациентов с ХСН посещать образовательные занятия в поликлиниках на эту тему («Школа для больных с ХСН»). Так они смогут лучше понять свои возможности, разобраться в течении синдрома, узнать о питании, физической активности, медикаментозной терапии. Знания помогают больным повысить приверженность к лечению (комплайенс), а следовательно, уменьшить количество госпитализаций и добиться других целей терапии.
Рекомендации больным с ХСН
- Пациент должен иметь возможность регулярного наблюдения у врача (терапевта), вероятно, даже в форме телефонных консультаций.
- Перспективно внедрение систем дистанционного мониторинга за состоянием больного (наблюдение за ЧСС, ритмом сердца, артериальным давлением и так далее).
- Важно ежедневное взвешивание, что позволяет вовремя заметить задержку жидкости и увеличить дозу мочегонного препарата.
- Пациент и его родственники должны знать как можно больше об этом синдроме, целях его лечения, показаниях и возможных побочных эффектах лекарств, так как это увеличивает приверженность к терапии и улучшает прогноз.
- Важен отказ от курения, контроль артериального давления и уровня глюкозы в крови, соблюдение диеты и питьевого режима, рациональная физическая активность.
- В тяжелых случаях необходимо обсудить с врачом вопросы паллиативной терапии и ухода за больным человеком.
- Консультация кардиолога обычно требуется при неэффективности общепринятых схем лечения.
К какому врачу обратиться
Лечением хронической сердечной недостаточности занимается врач-кардиолог, а также терапевт. В некоторых случаях требуется консультация кардиохирурга (например, при пороках сердца или для установки кардиостимулятора). Подробнее о питании при заболеваниях сердца расскажет врач-диетолог.
